O que é a retocolite ulcerativa?
Doença inflamatória intestinal (DII) é um termo que engloba duas grandes doenças: retocolite ulcerativa (RU) e doença de Crohn (DC).
A retocolite ulcerativa, ou colite ulcerosa, tema deste artigo, é uma doença que costuma provocar inflamação da parede interna do intestino grosso, também chamado de cólon.
Essa inflamação atinge preferencialmente as regiões finais do intestino grosso e do reto e se caracteriza por edema, erosões e múltiplas úlceras ao longo do cólon, principalmente na parte terminal.
As doenças inflamatórias intestinais têm origem autoimune e são provocadas por ataques do próprio sistema imunológico do paciente contra a mucosa do intestino (explicamos o que é uma doença autoimune no artigo: Doenças autoimunes – Causas, sintomas e tratamento).
Neste artigo abordaremos apenas a retocolite ulcerativa. Para informações sobre a doença de Crohn, acesse o seguinte link: Doença de Crohn – Causas, sintomas e tratamento.
Anatomia
Ao contrário da doença de Crohn, que pode envolver qualquer ponto do sistema gastrointestinal, da boca ao ânus, a retocolite ulcerativa fica restrita ao cólon e reto.
O envolvimento do reto é tão comum, que mais de 95% dos pacientes com retocolite ulcerativa apresenta inflamação dessa região. A ausência de lesões no reto é um forte dado contra o diagnóstico da RU.
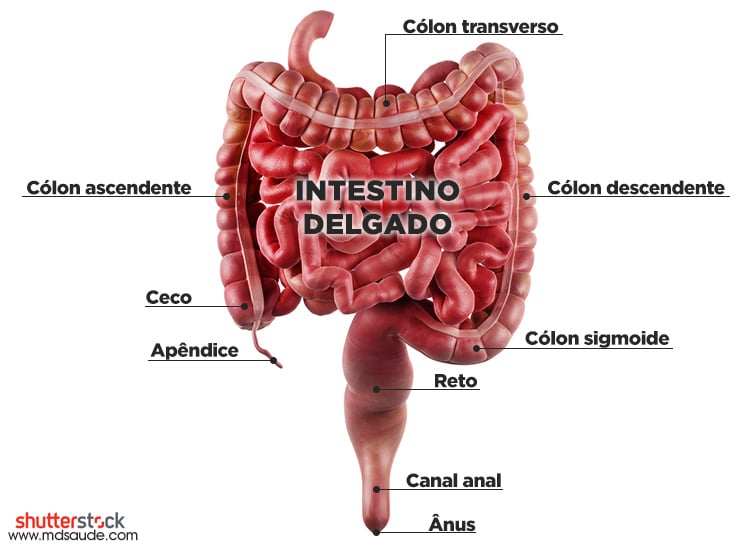
A retocolite ulcerativa pode receber diferentes nomes consoante a localização/extensão da inflamação. Exemplos:
- Proctite ulcerativa: refere-se a doença limitada ao reto.
- Proctosigmoidite ulcerativa: refere-se a doença limitada ao reto e ao cólon sigmoide, não envolvendo o cólon descendente
- Colite extensa: doença que acomete, além do reto e do cólon sigmoide, todo o cólon descendente.
- Pancolite: doença que envolve todo o cólon.
Epidemiologia
As doenças inflamatórias intestinais acometem cerca de 0,3% da população. À primeira vista, esse percentual parece baixo, mas quando aplicamos essa taxa a países ou regiões com grandes populações, tais como Brasil, Estados Unidos ou União Europeia, alcançamos números que variam entre 500 mil a 1 milhão de pessoas doentes.
No Brasil especificamente, as DII têm vindo a ficar mais comuns. Da década de 1990 até os dias de hoje, a prevalência da doença de Crohn aumentou cerca de 11% e da retocolite ulcerativa em cerca de 14%.
As doenças inflamatórias intestinais têm características epidemiológicas semelhantes. Ambas são ligeiramente mais comuns nas mulheres e costumam surgir entre os 15 e 30 anos de idade.
Do ponto de vista demográfico, as populações de origem judaica apresentam maior prevalência, principalmente os Asquenazes, que são os judeus provenientes da Europa Central e Europa Oriental. A doença também é mais comum em brancos do que em hispânicos ou afrodescendentes.
Causas
A causa exata da colite ulcerosa ainda permanece desconhecida. Suspeitava-se que a dieta e o estresse pudessem provocar a colite, mas hoje já sabemos que esses fatores podem até agravar o quadro, mas não são capazes de desencadear a doença por si só.
A causa mais aceita atualmente é a origem autoimune. Quando o sistema imunológico tenta combater alguns tipos de vírus ou bactéria invasora, uma resposta imunológica anormal pode surgir, fazendo com que o organismo produza de forma equivocada células de defesa contra o próprio intestino.
A presença de linfócitos T e autoanticorpos contra células do cólon nas lesões da retocolite ulcerativa falam muito a favor de uma origem imunológica.
Fatores de risco
A história familiar é o fator de risco mais importante para a RU. Outros fatores já identificados são:
- Uso frequente de anti-inflamatórios.
- Gastroenterite por Salmonella ou Campylobacter.
- Privação do sono.
- Dieta pobre em fibras.
- Dieta rica em gordura animal.
- Deficiência de vitamina D.
- Sedentarismo.
Sintomas
Os sintomas da colite ulcerativa variam conforme a gravidade da inflamação e de onde ela ocorre.
O início dos sintomas costuma ser gradual, com agravamento progressivo ao longo de várias semanas. Um episódio isolado e autolimitado de sangramento retal pode surgir semanas ou meses antes do aparecimento dos restantes dos sinais e sintomas da doença.
Os sintomas mais comuns são:
- Diarreia (que pode ter a presença de sangue, muco ou pus).
- Sangramento nas fezes.
- Dor e cólicas abdominais.
- Dor para defecar.
- Incontinência fecal.
- Constipação intestinal.
- Incapacidade de defecar apesar da vontade intensa.
- Perda de peso.
- Fadiga.
- Febre.
- Anemia.
- Nas crianças, atraso no crescimento.
A intensidade dos sintomas pode variar de leve, com quatro ou menos evacuações por dia, com ou sem sangue, a intenso, com mais de 10 evacuações por dia com cólicas fortes e sangramento frequente.
Manifestações extra-intestinais
Embora a colite ulcerosa seja uma doença que envolva principalmente o intestino grosso, ela também pode provocar alterações em outros órgãos.
Aproximadamente 25% dos pacientes com doença inflamatória intestinal apresentam manifestações extra-intestinais. 10% já começam a doença com algum sintoma extra-intestinal.
Os principais órgãos e sistemas acometidos são:
- Sistema musculoesquelético: a artrite é a manifestação extra-intestinal mais frequente e costuma envolver as grandes articulações. Espondilite anquilosante, osteoporose, osteopenia e osteonecrose são outras complicações possíveis.
- Olhos: as manifestações oculares mais frequentes incluem uveíte, episclerite, irite e conjuntivite. Queimação, coceira ou vermelhidão dos olhos são os sintomas oculares mais comuns.
- Pele: as lesões cutâneas mais frequentes incluem eritema nodoso e pioderma gangrenoso.
- Sistema hepatobiliar: colangite esclerosante primária, esteatose hepática e hepatite autoimune são as doenças mais comuns do fígado e vias biliares.
- Sistema sanguíneo: os pacientes com RU apresentam risco aumentado de tromboembolismo venoso e arterial. Anemia hemolítica autoimune é outra complicação possível.
- Sistema respiratório: as complicações pulmonares da colite ulcerosa, embora raras, incluem inflamação das vias aéreas, pneumonite, serosite e tromboembolismo pulmonar.
Curso da doença
Os pacientes com retocolite ulcerativa costumam apresentar ataques de diarreia sanguinolenta que duram semanas a meses. Com o tratamento adequado, a RU costuma se manifestar com episódios esporádicos de crises seguidos de longos períodos de remissão completa.
Cerca de 70% dos pacientes apresenta pelo menos um episódio de recaída da doença nos primeiros 10 anos após o diagnóstico. Apenas uma pequena porcentagem de pacientes apresenta sintomas crônicos, sem os longos intervalos de remissão completa.
Em geral, os pacientes que apresentam inicialmente proctite isolada têm um curso mais benigno da doença e frequentemente respondem bem ao tratamento.
A taxa de mortalidade dos pacientes com retocolite ulcerativa é cerca de 20% maior que na população em geral. Porém, nos últimos 40 anos, a mortalidade têm caído, devido aos novos tratamentos que permitem um melhor controle da doença.
Gravidade clínica
Classificar a retocolite ulcerativa de acordo com a sua gravidade é importante para orientar a escolha do tratamento.
A gravidade da RU pode ser objetivamente medida usando um índice de atividade chamado classificação de Montreal da gravidade da colite ulcerativa.
A classificação de Montreal estratifica a gravidade da colite ulcerativa em leve, moderada e grave com base na frequência e na gravidade da diarreia e na presença de sintomas sistêmicos e anormalidades laboratoriais. Essa é uma avaliação clínica, que não leva em conta os achados da colonoscopia.
Retocolite ulcerativa leve
São considerados pacientes com doença leve aqueles que têm no máximo quatro evacuações por dia, com ou sem sangue, e não apresentam sinais de toxicidade sistêmica, tais como emagrecimento, febre e astenia.
Cólicas, tenesmo (dor para evacuar) e períodos de constipação são comuns, mas dor abdominal intensa e sangramento volumoso não fazem parte do espectro da doença leve.
Na avaliação laboratorial, a velocidade de sedimentação de eritrócitos (VHS) é normal (leia: O que são VHS, PCR, LDH, Ferritina e CK no exame de sangue?).
Retocolite ulcerativa moderada
São considerados pacientes com doença moderada aqueles que têm mais de quatro episódios diários de diarreia ou fezes pastosas, com presença de sangue, anemia leve e dor abdominal de leve a moderada intensidade.
Os pacientes também apresentam sinais mínimos de toxicidade sistêmica, incluindo febre baixa. Um grau de nutrição adequado geralmente é mantido e o paciente não costuma ter perda de peso relevante.
Retocolite ulcerativa grave
São considerados pacientes com doença grave aqueles que apresentam mais de 6 episódios por dia de diarreia com sangue, cólicas intensas e evidência de toxicidade sistêmica, com febre, taquicardia (batimentos cardíacos acima de 90 batimentos por minuto), anemia e VHS elevada (≥30 mm/hora). Os pacientes também podem ter rápida perda de peso.
A grande maioria dos pacientes começa a apresentar sinais e sintomas de RU com gravidade clínica leve. Cerca de 27% têm critérios de doença moderada desde o início e apenas 1% abre o quadro já com critérios de doença grave.
Escore de Mayo
O sistema de pontuação da Mayo também pode ser usado para avaliar a gravidade da RU e monitorar a resposta dos pacientes durante o tratamento. Os escores variam de 0 a 12, com pontuações mais altas indicando doença mais grave.
Padrão das fezes
- Frequência normal (0 pontos).
- Uma ou duas evacuações diárias a mais que o habitual (1 ponto).
- Três a quatro evacuações diárias a mais que o habitual (2 pontos).
- Cinco ou mais evacuações diárias a mais que o habitual (3 pontos).
Sangramento retal
- Nenhum (0 pontos).
- Estrias de sangue nas fezes em menos da metade das evacuações (1 ponto).
- Sangue na maioria das evacuações (2 pontos).
- Evacuações com sangue puro (3 pontos).
Achados na colonoscopia
- Normal ou colite inativa (0 pontos).
- Colite leve (1 ponto).
- Colite moderada (2 pontos).
- Colite grave (3 pontos).
Avaliação clínica
- Normal (0 pontos).
- Colite leve (1 ponto).
- Colite moderada (2 pontos).
- Colite grave (3 pontos).
Complicações
A retocolite ulcerativa pode causar complicações agudas, que são aquelas que surgem durante as crises, ou crônicas, que são as que surgem após muitos anos de doença.
Hemorragia retal
O sangramento nas fezes pode ser grave em até 10% dos pacientes, suficiente, inclusive, para provocar anemia por carência de ferro.
Hemorragia maciça ocorre em até 3% dos pacientes e muitas vezes a única forma de controlar a perda de sangue é através da remoção cirúrgica urgente do cólon, um procedimento chamado colectomia (explicamos mais na parte do tratamento).
Colite fulminante
A colite fulminante é um quadro que se caracteriza por mais de 10 evacuações por dia, sangramento contínuo, dor abdominal, distensão e sintomas tóxicos agudos, incluindo febre e anorexia.
Megacólon
A colite fulminante é um processo inflamatório que se estende além da mucosa e envolve as camadas musculares do cólon, podendo causar lesão muscular e dilatação das alças intestinais.
Pacientes com colite fulminante têm alto risco de desenvolver megacólon tóxico, que é uma grave dilatação do intestino grosso, que surge quando o diâmetro do mesmo torna-se maior que 6 cm.
Perfuração do cólon
A perfuração do cólon nos pacientes com RU ocorre habitualmente como consequência do megacólon tóxico. No entanto, ela também pode ocorrer na ausência de megacólon tóxico em pacientes com o primeiro episódio de colite ulcerosa, geralmente de grave intensidade.
A perfuração provoca peritonite, que é a inflamação do peritônio, membrana que envolve os órgãos abdominais. A mortalidade nessa situação é de cerca de 50%.
Estenose das alças intestinais
Estenose intestinal é o nome que damos a estreitamentos que surgem em regiões do cólon, devido a episódios repetidos de inflamação e hipertrofia muscular.
Aproximadamente 10% dos pacientes com retocolite ulcerativa apresentam estenose do cólon, sendo a região do retossigmoide um dos locais mais acometidos.
O grande problema das estenoses é que elas reduzem de forma relevante o calibre das alças intestinais e podem provocar obstrução à passagem das fezes. Em muitos casos, é necessária uma cirurgia para desobstruir o trânsito intestinal.
Câncer colorretal
Pacientes com colite ulcerosa apresentam risco aumentado de câncer colorretal. A extensão da colite e a duração da doença são os dois fatores de risco mais importantes.
O risco de câncer colorretal parece ser mais alto em pacientes com pancolite, enquanto aqueles com proctite e proctosigmoidite provavelmente não apresentam risco aumentado, independentemente da duração da doença.
O risco de câncer começa a aumentar de 8 a 10 anos após o início dos sintomas em pacientes com pancolite. Após 20 anos, cerca de 2,5% desses pacientes desenvolvem câncer de cólon; após 30 anos de doença, o risco sobe para cerca de 8%.
Diagnóstico
O diagnóstico da retocolite ulcerativa é feito através da colonoscopia e da biópsia de áreas inflamadas e não inflamadas do cólon.
Nos pacientes com quadro de colite muito agressiva, que necessitam de internação hospitalar, a colonoscopia não deve realizada inicialmente devido ao maior risco de megacólon e perfurações. Nesses pacientes, a retossigmoidoscopia é um exame mais seguro, pois o aparelho endoscópico só é introduzido até o sigmoide.
Análises clínicas
Exames laboratoriais não ajudam no diagnóstico da retocolite, mas servem para o médico avaliar sua gravidade.
Anemia, VHS acima de 30 mm/hora, albumina baixa, hipocalemia (potássio sanguíneo baixo) e hipomagnesemia (magnésio sanguíneo baixo) são comuns. A presença de fosfatase alcalina muito elevada costuma indicar colangite esclerosante.
A pesquisa de autoanticorpos no sangue também pode ser utilizada, apesar de não ser necessária para o diagnóstico. Anticorpos citoplasmáticos antineutrófilos (ANCA) e anticorpos anti-Saccharomyces cerevisiae (ASCA) são os dois mais estudados.
Pacientes com retocolite ulcerativa costumam ter ANCA positivo e ASCA negativo, enquanto os pacientes com doença de Crohn apresentam ANCA negativo e ASCA positivo.
Tratamento
O objetivo do tratamento da retocolite ulcerativa é alcançar remissão da doença, tanto do ponto de vista clínico quanto endoscópico, demonstrando cicatrização completa da mucosa do cólon.
O tipo de tratamento indicado depende da gravidade da doença.
Proctite ou proctosigmoidite leve a moderada
Nos paciente com proctite ou proctosigmoidite, o tratamento de primeira linha é a administração de mesalazina por via retal.
- Proctite ulcerativa: para pacientes com doença leve a moderada confinada ao reto, o indicado é o tratamento com supositórios de mesalazina, 1 grama uma vez ao dia. Para pacientes que não apresentam alívio sintomático após um curso inicial de duas semanas, a dose pode ser aumentada para 1 grama duas vezes ao dia por quatro semanas. Em seguida, a dose deve ser reduzida novamente para 1 grama por dia.
- Proctosigmoidite ulcerativa: para pacientes com doença leve a moderada que se estende acima de 18 cm da margem anal até o cólon sigmoide, o tratamento é feito com enemas de mesalazina, administrados por via retal uma vez ao dia. Pacientes que não conseguem reter enemas devido à irritabilidade retal podem usar uma preparação intra-retal de espuma de mesalazina.
A melhora sintomática costuma ocorrer dentro de uma semana após o início da terapia com mesalazina. No entanto, a remissão clínica geralmente requer, pelo menos, quatro a seis semanas tratamento.
Pacientes que após a interrupção do tratamento apresentam mais de uma recaída por ano costumam ficar usando a mesalazina por via retal de forma prolongada, sem interrupção.
Os pacientes que não toleram a mesalazina ou que não apresentam resposta adequada podem utilizar enemas ou supositórios de corticoides, como hidrocortisona, ou derivados do ácido 5-aminossalicílico (5-ASA) por via oral, tais como comprimidos de mesalazina, sulfassalazina, balsalazida ou olsalazina.
Colite extensa leve a moderada
O tratamento da colite extensa de leve a moderada intensidade é habitualmente feito com 5-ASA por via oral, como 3g por dia de mesalazina ou 4g por dia de sulfassalazina, mais enemas diários de mesalazina por 2 meses.
Após a remissão, o tratamento por via oral deve ser mantido de forma prolongada para impedir as recorrências.
A colonoscopia costuma ser repetida 6 a 12 meses após o controle clínico da doença.
Colite grave
Nos paciente com critério para retocolite ulcerativa grave, o tratamento é feito de forma mais agressiva. Algumas opções de fármacos são:
- Infliximab.
- Vedolizumab.
- Adalimumab.
- Golimumab.
- Azatioprina.
- Tofacitinib.
- Ustekinumab.
- Corticoides em doses elevadas (ex: prednisona 60 mg/dia).
Cirurgia
A cirurgia pode curar definitivamente a colite ulcerosa. Mas ela só é utilizada em último caso porque significa remover todo o cólon e reto (proctocolectomia).
A cirurgia costuma ser realizada em pacientes com perfuração do intestino, megacólon tóxico, hemorragia retal incontrolável ou doença grave que não responde ao tratamento com fármacos.
Na maioria dos casos, a proctocolectomia envolve a remoção de todo intestino grosso e a construção de uma bolsa a partir do final do intestino delgado, que é anexada diretamente ao ânus, permitindo a expulsão das fezes de maneira relativamente normal.
Em alguns casos, a construção da bolsa não é tecnicamente possível. Nesses pacientes, o cirurgião precisa criar uma abertura permanente no abdômen, chamado estoma ileal, por onde as fezes são eliminadas para uma bolsa coletora.
Referências
- Worldwide incidence and prevalence of inflammatory bowel disease in the 21st century: a systematic review of population-based studies – The Lancet.
- ACG Clinical Guideline: Ulcerative Colitis in Adults – The American College of Gastroenterology
- Definitions, epidemiology, and risk factors for inflammatory bowel disease in adults – UpToDate.
- Clinical manifestations, diagnosis, and prognosis of ulcerative colitis in adults – UpToDate.
- Medical management of low-risk adult patients with mild to moderate ulcerative colitis – UpToDate.
- Management of moderate to severe ulcerative colitis in adults – UpToDate.
- Ulcerative Colitis – Medscape.
- Ulcerative colitis: management – National Institute for Health and Care Excellence Guideline.
- Feldman M, et al. Ulcerative colitis. In: Sleisenger and Fordtran’s Gastrointestinal and Liver Disease: Pathophysiology, Diagnosis, Management. 10th ed. Philadelphia, Pa.: Saunders Elsevier; 2016.
Autor(es)
Médico graduado pela Universidade Federal do Rio de Janeiro (UFRJ), com títulos de especialista em Medicina Interna e Nefrologia pela Universidade Estadual do Rio de Janeiro (UERJ), Sociedade Brasileira de Nefrologia (SBN), Universidade do Porto e pelo Colégio de Especialidade de Nefrologia de Portugal.