O que é o autismo?
O termo transtorno do espectro autista (TEA), anteriormente conhecido como autismo, abrange diversos transtornos do neurodesenvolvimento e apresenta como característica central prejuízos na comunicação social e padrões de comportamentos restritos e repetitivos.
Em 1943, o psiquiatra norte-americano Leo Kanner, descreveu pela primeira vez o autismo ao analisar 11 crianças, apontando como característica fundamental do transtorno “a incapacidade de se relacionarem de uma forma normal com as pessoas e as situações do início da vida”. Logo após, em 1944, Hans Asperger, na Áustria, descreveu outros casos semelhantes em crianças.
A inclusão formal em manuais diagnósticos, no entanto, ocorreu apenas a partir do Diagnostic and Statistic Manual of Mental Disorders (DSM III), publicado pela American Psychiatric Association, em 1980. Em 1994, no DSM-IV, foi criada a categoria Síndrome de Asperger, uma das formas mais leves de autismo.
Por fim, no DSM-V, em 2013, após diversos debates acerca das particularidades e semelhanças dos quadros de autismo, passa-se a adotar a nomenclatura de Transtornos do Espectro Autista para englobar as diversas manifestações possíveis em um único transtorno de amplo espectro.
O que causa o transtorno do espectro autista?
O transtorno do espectro autista é uma condição complexa que não tem uma única causa. Vários fatores, incluindo genéticos e ambientais, contribuem para o seu desenvolvimento.
Fatores genéticos
A origem do TEA ainda não é totalmente compreendida. O consenso atual é de que o autismo seja causado por fatores genéticos que alteram o desenvolvimento do cérebro, especificamente a conectividade neural, afetando o desenvolvimento da comunicação social e levando a interesses restritos e comportamentos repetitivos. Esse consenso é apoiado pela “teoria epigenética”, na qual um gene anormal é “ligado” no início do desenvolvimento fetal, afetando a expressão de outros genes sem alterar sua sequência primária de DNA.
Um aspecto curioso da genética do autismo é a existência de um fator protetor no sexo feminino. Pesquisas indicam que, para desenvolver o Transtorno do espectro autista, meninas geralmente requerem uma influência genética mais forte ou variantes genéticas mais impactantes em comparação com os meninos. Esta descoberta ajuda a explicar a diferença observada na prevalência do TEA entre os gêneros: há atualmente cerca de 3 a 4 vezes mais casos diagnosticados de autismo em meninos do que em meninas.
Algumas doenças genéticas estão mais relacionadas com o autismo, tais como a síndrome do X-frágil (doença genética que causa deficiência intelectual, problemas comportamentais e características físicas particulares). É causada por uma mutação no gene FMR1, localizado no cromossomo X) e a esclerose tuberosa (doença genética rara que provoca o crescimento de tumores benignos em diferentes partes do corpo, como cérebro, pele, olhos, coração, rins e pulmões).
Estudos em gêmeos sugerem que a genética desempenha um papel importante no autismo, estimando-se que cerca de 50 a 80% do risco vem de genes herdados dos pais. Por isso, é importante que os médicos investiguem a história familiar e busquem sinais de condições relacionadas durante os exames. Cada vez mais se destaca a importância da presença de um geneticista na equipe multidisciplinar, assim como da avaliação da viabilidade e custo-benefício da solicitação de exames genéticos específicos.
Em resumo, a ideia de que a genética tem um papel importante no desenvolvimento do autismo é reforçada por várias observações. Primeiro, há mais homens do que mulheres com autismo. Segundo, irmãos de pessoas com autismo têm maior chance de também ter o transtorno. Terceiro, gêmeos idênticos (monozigóticos) têm uma alta probabilidade de ambos terem autismo se um deles tem. Quarto, quanto mais próxima é a relação genética entre familiares, maior é o risco de autismo.
Um estudo grande sueco de 2014 mostrou que, até os 20 anos, o risco de ter autismo é de aproximadamente 3% para primos, 7% para meio-irmãos por parte de pai, 9% para meio-irmãos por parte de mãe, 13% para irmãos completos e gêmeos fraternos (dizigóticos), e 59% para gêmeos idênticos.
Fatores ambientais
Além dos genes, fatores ambientais, especialmente durante a gravidez, também podem aumentar o risco de autismo. Isso inclui a exposição a certos medicamentos, obesidade, diabetes gestacional, hipertensão arterial na gravidez e desequilíbrios do sistema imunológico da mãe. É de extrema importância a avaliação da história gestacional, já que alguns padrões de expressão gênica cerebral estão associados tanto com o início da gestação, quanto com o seu final e o primeiro ano de vida da criança.
A idade avançada dos pais (tanto do pai quanto da mãe) tem sido associada a um risco maior de terem um filho com autismo. As idades consideradas “avançadas” variam de estudo para estudo, mas geralmente são de 30 a 35 anos ou mais para mães e 40 anos ou mais para os pais.
Medicamentos associados ao autismo
Existem algumas evidências que sugerem uma associação entre a exposição a certos medicamentos durante a gravidez e um aumento do risco de autismo na criança. No entanto, cabe enfatizar que a relação causal direta nem sempre é clara, e muitos fatores podem coexistir na gestação, tornando difícil estabelecer uma relação direta com o desenvolvimento do transtorno do espectro autista.
Alguns dos medicamentos e substâncias que têm sido associados ao autismo incluem:
- Ácido valproico: medicamento usado para tratar epilepsia e transtornos do humor. Estudos mostram que a exposição ao ácido valproico durante a gravidez está associada a um risco aumentado de TEA na criança.
- Talidomida e misoprostol: medicamentos conhecidos por causar malformações congênitas quando usados durante a gravidez, também parecem estar associados a um aumento do risco de autismo.
Vacinas e autismo
É fundamental esclarecer que não existe relação cientificamente comprovada entre vacinas e o desenvolvimento do transtorno do espectro autista. Essa falsa ideia surgiu de um estudo publicado em 1998 que foi posteriormente desacreditado devido a falhas metodológicas graves e conflitos de interesse do autor principal.
Desde a publicação desse estudo falho, uma vasta quantidade de pesquisas rigorosas e abrangentes foi realizada em todo o mundo, envolvendo milhões de crianças, e nenhuma delas encontrou evidências de uma ligação entre vacinas e autismo. As principais organizações de saúde do mundo afirmam categoricamente que as vacinas são seguras e não causam autismo. Evitar vacinações com base no medo infundado de autismo não só carece de fundamento científico, mas também coloca as crianças em risco de doenças graves que as vacinas são projetadas para prevenir.
Contamos a história da fraude do artigo sobre vacinas e autismo e explicamos com mais detalhes a segurança das vacinas no artigo: Vacinas e autismo: entenda porque a ciência diz que não há riscos.
Epidemiologia
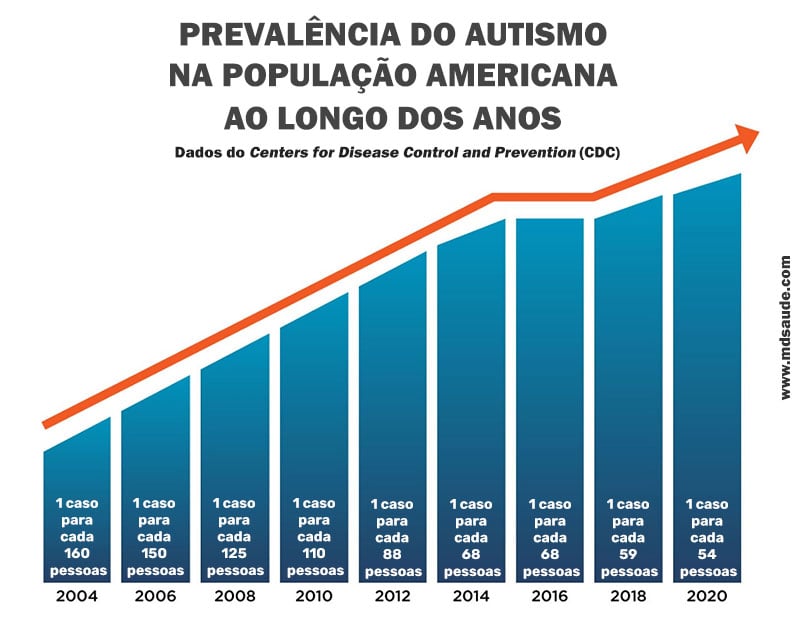
A Organização Mundial de Saúde estima que, em todo o mundo, uma a cada 160 crianças têm TEA. Já no Brasil, estima-se cerca de 2 milhões de pessoas com autismo, o que corresponde a 1% da população. Há um predomínio do diagnóstico no sexo masculino, por causas ainda não completamente elucidadas, mas possivelmente relacionadas ao fator protetor em meninas, mencionado anteriormente nesse texto.
A prevalência do TEA tem aumentado ao longo do tempo, principalmente desde o final da década de 1990. Revisões sistemáticas de estudos epidemiológicos sugerem que o aumento de casos nas últimas décadas deve-se a alguns fatores:
- Mudanças na definição e maior abrangência do termo TEA, levando a mudanças dos critérios diagnósticos.
- Maior conhecimento e capacitação dos profissionais de saúde para detecção precoce dos sinais.
- Maior acesso da população aos serviços de saúde e diagnóstico.
- Maior conscientização da população no geral, sobretudo pais, professores e pediatras, que levantam as primeiras suspeitas.
- Aumento da prevalência de fatores de risco ambientais, possivelmente relacionados à patogênese do TEA, como crianças obesas e hipertensas.
- Substituição de diagnósticos (ou seja, aumento na prevalência de TEA acompanhados por reduções na prevalência de transtornos de aprendizagem, transtorno de desenvolvimento da linguagem e/ou deficiência intelectual).
Sintomas do autismo
Os transtornos do espectro autista são definidos por duas características principais:
- Déficits persistentes na comunicação e interação sociais.
- Padrões repetitivos restritos de comportamento, interesses e/ou atividades.
A detecção precoce pode ajudar a implementar uma intervenção apropriada, o que melhora o prognóstico e diminui o impacto nas esferas familiar e social do transtorno. Por isso, é muito importante atentar aos sinais de alerta.
Sinais de alerta para o transtorno do espectro autista:
- Aos 6 meses de idade: poucas expressões faciais, baixo contato visual, ausência de sorriso social e pouco engajamento sociocomunicativo.
- Aos 9 meses: não responde a sorrisos, imita expressões faciais ou sons, e não evolui gradualmente para balbucios que imitam a fala. Não diz mamã ou papá, não olha quando chamado, não olha para onde o adulto aponta.
- Aos 12 meses: ausência de balbucios, não apresenta gestos convencionais (como, por exemplo, dar tchau com as mãos), não fala mamãe ou papai, ausência de atenção compartilhada, não reconhece e não responde ao chamado do próprio nome.
- Aos 14 meses: não começam a usar gestos, como apontar, para mostrar interesse ou compartilhar experiências com outras pessoas (por exemplo, apontar para um avião voando no céu).
- Aos 18 meses: ausência de brincadeiras simbólicas ou de faz de conta, como “alimentar” uma boneca.
- Em qualquer idade: regressão nas habilidades sociais, de comunicação ou linguagem que já existiam.
Todas as crianças com o transtorno do espectro autista têm pelo menos alguma dificuldade com a interação, comportamento e comunicação; entretanto, a gravidade varia significativamente. Exemplos de déficits de comunicação e interação sociais incluem:
- Déficits na reciprocidade social e/ou emocional (exemplos: não responder à interação social ou terem menor busca por amigos para brincar e, quando o fazem, a aproximação é inadequada e há dificuldade em manter uma brincadeira ou conversa, incapacidade de iniciar ou responder a interações sociais ou conversas, pouco ou nenhum compartilhamento de emoções).
- Déficits de comunicação social não verbal (exemplos: dificuldade de interpretar a linguagem corporal, gestos e expressões das outras pessoas; redução nas expressões faciais e gestos e/ou contato visual).
- Déficits no desenvolvimento e na manutenção de relacionamentos (exemplos: estabelecer amizades, ajustar o comportamento a situações diferentes, dificuldade para brincar com grupos maiores, ao passo que a atividade se torna mais fácil se houver a presença de apenas uma criança).
Comumente, as primeiras manifestações observadas pelos pais são atraso no desenvolvimento da linguagem, não apontar para coisas de certa distância e falta de interesse pelos pais ou em brincadeiras típicas.
No que se refere aos padrões repetitivos e restritos de comportamento, interesses e/ou atividades, podemos incluir:
- Falas ou movimentos estereotipados e/ou repetitivos (exemplos: agitar as mãos ou estalar os dedos repetidamente, repetir frases, alinhar brinquedos).
- Adesão inflexível a rotinas e/ou rituais (exemplos: sentir aflição extrema em pequenas mudanças nas refeições ou roupas, ter rituais de saudação estereotipados, necessidade de fazer o mesmo caminho diariamente).
- Interesses muito restritos, anormalmente fixos (exemplos: conhecimentos profundos sobre determinados temas, dificuldade de mudar de brincadeira ou atividade).
- Reação exagerada ou falta de reação a estímulos sensoriais (exemplos: intolerância a sons ou encostar objetos no rosto ou boca, aversão extrema a cheiros, aromas ou texturas específicas; indiferença aparente à dor ou temperatura).
Doenças e problemas associados
Pessoas portadoras de TEA têm alta probabilidade de terem outras condições médicas, especialmente deficiência intelectual e dificuldades na aprendizagem. Cerca de 33% a 45% dos pacientes com TEA têm algum grau de deficiência intelectual, 50% têm transtorno de déficit de atenção e hiperatividade e 25 a 30% têm epilepsia.
Além disso, é comum ocorrerem síndromes genéticas, como, por exemplo, síndrome do X-frágil, complexo de esclerose tuberosa, síndrome de Rett, síndrome de Down, síndrome de Angelman entre outras.
Outras alterações, como modificações nos padrões de sono, problemas intestinais, questões relacionadas ao sistema imunológico, também estão presentes frequentemente.
Até 70% das pessoas com transtorno do espectro do autismo podem ter outros problemas de saúde mental concomitantes, podendo muitas vezes causar mudanças e piora em comportamentos que já haviam melhorado. Por exemplo, se uma criança que estava evoluindo bem em seus tratamentos começa a mostrar mais estereotipias ou fica mais agressiva, pode ser que ela esteja enfrentando depressão ou ansiedade.
Os transtornos ansiosos e o transtorno do déficit de atenção e hiperatividade (TDAH) são os problemas de saúde mental mais comuns, afetando cerca de metade dos pacientes. A depressão também é frequente, sendo mais comum em pessoas com TEA com alto funcionamento. Além disso, há maior probabilidade de ocorrência de transtorno obsessivo-compulsivo, tiques e a síndrome de Tourette do que a média da população.
Distúrbios do sono também são comuns, incluindo resistência à hora de dormir, ansiedade do sono, distúrbios do início do sono, despertares frequentes, inquietação ou arquitetura anormal do sono.
Devido às suas respostas atípicas aos estímulos sensoriais e à necessidade de rotina, as crianças com TEA podem se recusar a comer alimentos com determinadas texturas ou podem comer apenas alimentos com determinados sabores. Esses comportamentos podem estar associados a sintomas gastrointestinais (por exemplo, anormalidades de peso, diarreia, constipação) ou deficiências nutricionais devido à ingestão atípica.
Distúrbios do comportamento como agitação psicomotora, agressividade (consigo mesmo e com os outros) e impulsividade são situações bastante frequentes e que causam grande prejuízo no convívio social e familiar. É importante que essas dificuldades sejam descritas e abordadas de forma adequada em consultas com profissionais da saúde de forma a otimizar o tratamento (medicamentoso e não medicamentoso) com o objetivo final de diminuir o sofrimento individual e familiar.
Autismo de alto funcionamento
TEA de alto funcionamento não é um termo médico oficial, sendo usado informalmente para descrever pessoas com transtorno do espectro autista que enfrentam dificuldades significativas com a interação social e a comunicação, apesar de suas habilidades intelectuais e de linguagem muitas vezes preservadas.
No Manual Diagnóstico e Estatístico de Transtornos Mentais, 5ª Edição (DSM-V), o conceito de “TEA com alto funcionamento” não é formalmente reconhecido como uma categoria diagnóstica separada. Em vez disso, o DSM-5 agrupa todos os subtipos de transtornos do espectro autista em um único diagnóstico abrangente de Transtorno do espectro autista.
Autismo de alto funcionamento não é um diagnóstico oficial, mas é frequentemente usado para indicar indivíduos no espectro autista que:
- Têm QI médio ou acima da média.
- Habilidades de linguagem preservadas: desenvolvem habilidades de linguagem verbal e são capazes de se comunicar efetivamente, embora possam ter dificuldades com aspectos da comunicação, como linguagem corporal e nuances sociais.
- Capacidade de vida independente: podem ser mais capazes de viver de forma independente em comparação com pessoas com formas mais severas de TEA, embora ainda possam enfrentar desafios significativos e precisem de apoio em certas áreas.
- Desafios em interação social e comportamentos repetitivos: apesar de suas habilidades intelectuais e de linguagem, eles ainda enfrentam dificuldades nas interações sociais, padrões de comportamento restritos e interesses intensamente focados, que são características centrais do TEA.
É importante destacar que o termo “alto funcionamento” pode ser enganador, pois sugere uma leveza dos desafios enfrentados. Na realidade, indivíduos com TEA de alto funcionamento podem enfrentar dificuldades significativas, especialmente em áreas sociais e emocionais, que podem não ser imediatamente aparentes.
Autismo leve ou síndrome de Asperger
Os termos “autismo leve” e “síndrome de Asperger” são frequentemente usados para descrever pessoas no espectro autista que têm habilidades de linguagem e cognitivas relativamente preservadas, com menos desafios aparentes em comparação a outras formas de autismo. No entanto, é importante notar que ambos os termos podem ser enganosos, pois minimizam as dificuldades reais enfrentadas por essas pessoas.
A síndrome de Asperger, em particular, era um diagnóstico usado anteriormente para descrever indivíduos no espectro autista que não apresentavam atraso significativo na linguagem ou na cognição. As pessoas com esta síndrome muitas vezes têm dificuldades em interações sociais, podem ter interesses intensamente focados, e podem exibir comportamentos repetitivos ou rituais. Embora possam ter habilidades verbais fortes, eles frequentemente enfrentam desafios em compreender a comunicação não-verbal, como gestos, expressões faciais e entonação, e podem ter dificuldade em interpretar nuances sociais e emocionais.
Desde a publicação do DSM-V, a Síndrome de Asperger foi incorporada sob o diagnóstico mais amplo do Transtorno do espectro autista. Portanto, em contextos clínicos modernos, os termos “autismo leve” ou “Síndrome de Asperger” são menos utilizados, preferindo-se referir-se à condição como parte do espectro autista, reconhecendo a diversidade e a variação individual dentro do espectro.
Diagnóstico
O diagnóstico de TEA é essencialmente clínico e, em condições ideais, deve ser realizado a partir de uma avaliação por uma equipe multiprofissional. No entanto, devemos ressaltar que, em diversos contextos de serviços de saúde ao redor do mundo, não há equipes multidisciplinares capacitadas e disponíveis para esta avaliação, sendo necessário então pesar o custo-benefício entre a importância do diagnóstico médico precoce, assim como o início das estimulações, e a espera por tais avaliações.
Essa avaliação clínica consiste em:
Avaliação médica: inclui anamnese com exame físico, exame psíquico e neurológico e entrevista com os familiares e/ou cuidadores. Nesse contexto, é possível observar, ou captar através de queixas da família, certas alterações emocionais e comportamentais muito importantes. Fatores como alterações de sono, apetite, consciência, marcha, agressividade e agitação psicomotora podem ser identificados nesse momento.
Na maioria dos casos, a avaliação do especialista é necessária, no entanto, pediatras, médicos generalistas ou médicos de família que tenham tido na sua formação uma capacitação para tal manejo, podem realizar a avaliação e, eventualmente, chegar a uma conclusão diagnóstica, iniciar o manejo e orientar o tratamento.
Ademais, é importante ressaltar que o diagnóstico do TEA feito durante a primeira infância contribui para um prognóstico positivo, uma vez que o cérebro nessa fase do desenvolvimento apresenta maior plasticidade. No Brasil, o Ministério da Saúde e a Sociedade Brasileira de Pediatria (SBP) indicam a aplicação de instrumento de triagem diagnóstica para TEA (M-CHAT-R), para toda criança nos primeiros 18 meses de vida, em consultas de puericultura (acompanhamento regular da criança), de forma a avaliar o risco de transtornos no desenvolvimento.
Avaliação psicológica: visa identificar interesses restritos, comportamentos estereotipados e avaliar os desvios qualitativos nas áreas de interação social, habilidades cognitivas, linguagem e sofrimento psíquico, permitindo eleger focos para o projeto terapêutico singular do paciente e contribuir com a avaliação diagnóstica.
Avaliação fonoaudiológica: tem em vista verificar as habilidades e dificuldades de comunicação, linguagem oral e escrita, fala, motricidade orofacial, audição e deglutição. Sendo assim, além de oferecer uma contribuição diagnóstica importante, o planejamento terapêutico singularizado destes aspectos, incluindo orientação familiar e educacional, bem como a identificação das necessidades singulares de cada indivíduo, podem ser traçados.
Avaliação pedagógica: caso o paciente seja uma criança ou um adolescente, os relatos da escola sobre o aprendizado também têm importante valor clínico, pois geralmente é comum haver diferenças significativas no comportamento consoante o ambiente.
Critérios diagnósticos
Segundo os critérios do DSM-V, o diagnóstico de TEA requer todos os seguintes itens:
- Déficits persistentes na comunicação social e interação social em múltiplos contextos; demonstrado por déficits nas três seguintes habilidades:
- Reciprocidade socioemocional (por exemplo, falha em produzir conversas ou interações mutuamente agradáveis e concordantes devido à falta de compartilhamento mútuo de interesses, falta de consciência ou compreensão dos pensamentos ou sentimentos dos outros).
- Comportamentos comunicativos não-verbais usados para interação social (por exemplo, dificuldade em coordenar a comunicação verbal com seus aspectos não-verbais [contato visual, expressões faciais, gestos, linguagem corporal e/ou prosódia/tom de voz])
- Desenvolvimento, manutenção e compreensão de relacionamentos (por exemplo, dificuldade em ajustar o comportamento ao contexto social, falta de capacidade de mostrar comportamentos sociais esperados, falta de interesse em socializar, dificuldade em fazer amigos mesmo quando interessado em ter amizades).
- Padrões restritos e repetitivos de comportamento, interesses ou atividades; demonstrado por 2 ou mais dos seguintes itens:
- Movimentos estereotipados ou repetitivos, uso de objetos ou fala (por exemplo, estereotipias como balançar, bater palmas ou girar; ecolalia [repetir partes da fala]; repetir scripts de filmes ou conversas anteriores; organizar brinquedos em linha).
- Insistência na mesmice, adesão inabalável às rotinas ou padrões ritualizados de comportamento verbal ou não-verbal (por exemplo, dificuldade com transições, rituais de saudação, necessidade de comer a mesma comida todos os dias).
- Interesses altamente restritos e fixos que são anormais em intensidade ou foco (por exemplo, preocupação com certos objetos [trens, aspiradores de pó ou partes de trens ou aspiradores de pó]); interesses perseverantes (por exemplo, foco excessivo em um tópico como dinossauros ou desastres naturais).
- Aumento ou diminuição da resposta a estímulos sensoriais ou interesse incomum em aspectos sensoriais do ambiente (por exemplo, resposta adversa a sons específicos; aparente indiferença à temperatura; tocar/cheirar objetos excessivamente).
- Os sintomas devem prejudicar a capacidade funcional do indivíduo socialmente, academicamente ou na realização de rotinas diárias.
- Os sintomas devem estar presentes no período inicial de desenvolvimento. No entanto, eles podem se tornar aparentes apenas após as demandas sociais excederem a capacidade limitada; mais tarde na vida, os sintomas podem ser mascarados por estratégias aprendidas.
- Os sintomas não são melhor explicados por deficiência intelectual ou atraso global no desenvolvimento.
Níveis de gravidade do autismo
O DSM-V também apresenta uma classificação para especificar o nível de gravidade do TEA, reconhecendo que a severidade do quadro pode variar consoante o contexto e ao longo do tempo.
A gravidade deve ser avaliada separadamente para cada domínio, conforme indicado abaixo:
Comunicação e interação social
Nível 1 (requer apoio profissional): o paciente apresenta deficiência perceptível sem acompanhamento profissional; dificuldade em iniciar interações sociais, respostas atípicas ou malsucedidas a aberturas sociais; diminuição do interesse em interações sociais; falha em tomar a vez na conversa; falha em gerar respostas ou tópicos apropriados ao contexto; tentativas malsucedidas ou estranhas de fazer amigos.
Uma criança com TEA e comunicação/interação social de nível 1 pode ser capaz de comunicar com sucesso intenções e necessidades básicas usando palavras, mas pode fazê-lo de uma forma roteirizada que não inclua nenhum comportamento de comunicação não verbal (por exemplo, mudanças na expressão facial, uso de contato visual, uso de gestos).
Nível 2 (requer apoio profissional substancial): o paciente apresenta déficits acentuados na comunicação; deficiências aparentes mesmo com apoio; início limitado de interações sociais; resposta reduzida/anormal a gestos sociais.
Nível 3 (requer apoio profissional muito substancial): o paciente apresenta graves deficiências no funcionamento; início muito limitado de interações sociais; resposta mínima a aberturas sociais de outras pessoas.
Exemplos de comunicação/interação social que requerem apoio muito substancial incluem:
- Comunicação inexistente (a criança não faz nenhuma tentativa de compartilhar pensamentos, interesses ou de fazer solicitações).
- Comunicação que consiste apenas em gestos físicos (por exemplo, pega um adulto pela mão para conduzi-lo a um objeto ou atividade desejada, sem contato visual ou linguagem falada).
- Comunicação que consiste em palavras que são repetidas em outros contextos e não têm relevância para o contexto atual (por exemplo, ecolalia).
Comportamento repetitivo/restrito
Nível 1 (requer apoio profissional): os comportamentos interferem significativamente na função; dificuldade de alternar entre atividades; independência limitada por problemas de organização e planejamento.
Em crianças com TEA e comportamento repetitivo/restrito de nível 1, o comportamento pode se manifestar como um interesse específico (por exemplo, trens, aspiradores de pó), um tópico geral (por exemplo, dinossauros, desastres naturais) ou um interesse adequado à idade (por exemplo, colecionar cartões).
Entretanto, esse interesse é obstinado, ocupa a maior parte do tempo de recreação da criança e interfere em outras atividades. Além disso, a criança frequentemente sente angústia ou frustração quando não tem permissão para perseguir esse interesse.
Nível 2 (requer apoio profissional substancial): comportamentos suficientemente frequentes para serem óbvios para um observador casual; os comportamentos interferem na função em uma variedade de ambientes; angústia e/ou dificuldade de mudar o foco ou a ação.
Nível 3 (requer apoio profissional muito substancial): comportamentos que interferem acentuadamente na função em todas as esferas; extrema dificuldade para lidar com mudanças; grande angústia/dificuldade para mudar o foco ou a ação.
Exemplos de comportamentos repetitivos/restritos que exigem um apoio muito substancial incluem:
- Balançar ou girar o corpo, girar objetos, bater as mãos enquanto balança ou comportamentos autoestimulatórios visuais associados a girar ou balançar objetos ou a si mesmo.
- Envolvimento em exploração sensorial incomum, como olhar atentamente para as mãos ou objetos, cheirar ou colocar objetos na boca.
- Aderência rígida a rotinas durante brincadeiras ou tarefas adaptativas que interferem nas atividades funcionais (por exemplo, socialização).
Tratamento
O tratamento do paciente com TEA é principalmente de cunho comportamental, e há um leque enorme de opções com resultados diferentes entre si e entre indivíduos. Podemos citar algumas como: análise comportamental aplicada, terapia assistida por animais, fonoterapia, psicomotricidade, terapia ocupacional e terapia medicamentosa.
Para delinear o projeto terapêutico de um paciente com TEA, é necessário considerar a singularidade de cada paciente em conjunto com sua família e contar com a participação de uma equipe multiprofissional e multissetorial, dentro das possibilidades de cada contexto — sendo possível a atuação de médicos, psicólogos, fonoaudiólogos, fisioterapeutas, terapeutas ocupacionais, nutricionistas, assistentes sociais, professores, mediadores, psicopedagogos, etc.
Os indivíduos com TEA podem ser beneficiados com abordagens que estimulem habilidades cognitivas, sociais ou comportamentais específicas, de maneira gradual. Pequenas melhorias devem ser reforçadas e progressivamente fomentadas para mudar ou desenvolver comportamentos específicos que encorajem a interação social e a melhora na comunicação dos mesmos.
É importante que os profissionais e gestores envolvidos no tratamento desta condição criem e mantenham espaços em que haja mobilização para um trabalho multidisciplinar em rede, bem como um trabalho educativo junto aos pais, familiares e cuidadores. A parceria e treinamentos da família e cuidadores tornarão as intervenções terapêuticas mais efetivas e favorecerão o desenvolvimento do indivíduo com TEA, ao criar e viabilizar estratégias de intervenção que sejam aplicadas em uma ampla variedade de situações cotidianas que fogem da participação ativa dos profissionais de referência.
A capacitação possibilita que a família e os cuidadores sejam qualificados para aplicar procedimentos de ensino e controlar comportamentos disruptivos em diferentes contextos, maximizando o tratamento.
Medicamentos para autismo
No que se refere ao tratamento farmacológico, atualmente ainda não existem intervenções medicamentosas que atuem sobre os déficits centrais do TEA. Quando utilizadas, visam tratar sintomas específicos, chamados sintomas-alvo que acompanham o TEA e que dificultam a sociabilidade, pioram a qualidade de vida e muitas vezes dificultam outras intervenções terapêuticas.
Os sintomas-alvo que podem responder ao tratamento farmacológico e as opções de medicamentos mais utilizados em cada situação são:
- Hiperatividade, Impulsividade e Desatenção:
- Fármacos que podem ser utilizados: estimulantes (metilfenidato, dextroanfetamina), agonistas alfa-2 adrenérgicos (guanfacina), atomoxetina, antipsicóticos atípicos (risperidona), estabilizadores de humor anticonvulsivantes (ácido valproico).
- Comportamentos Mal-adaptativos/Problemáticos/Irritabilidade:
- Fármacos que podem ser utilizados: antipsicóticos atípicos (risperidona, aripiprazol), outras drogas off-label incluem outros antipsicóticos atípicos, haloperidol, medicamentos anticonvulsivantes, agonistas alfa-2, estabilizadores de humor, inibidores seletivos da recaptação da serotonina (ISRS), bloqueadores beta.
- Comportamentos Repetitivos e Rigidez:
- Fármacos que podem ser utilizados: ISRS, clomipramina, antipsicóticos atípicos, valproato, buspirona.
- Ansiedade:
- Fármacos que podem ser utilizados: terapias similares às usadas em outras crianças, incluindo ISRS, buspirona, mirtazapina.
- Labilidade do Humor:
- Fármacos que podem ser utilizados: antipsicóticos atípicos, ISRS, agentes estabilizadores do humor.
- Depressão:
- Fármacos que podem ser utilizados: terapias antidepressivas comuns, incluindo ISRS/SNRI.
Este artigo foi escrito pela Profa. Dra. Claudia Miliauskas e pelos estudantes de graduação da Faculdade de Ciências Médicas da UERJ: Thiago Braz, Mariana Fialho Araújo da Silva, Maria Luiza Magalhães Miranda, João Gabriel Freitas Gouvêa e Kelly Soares Correia. O texto foi adaptado à Internet pelo Dr. Pedro Pinheiro.
Referências
- Manual de Diagnóstico e Estatístico de Transtornos Mentais 5.ª edição (DSM-5).
- Autism spectrum disorder in children and adolescents: Terminology, epidemiology, and pathogenesis – UpToDate.
- Autism spectrum disorder in children and adolescents: Clinical features – UpToDate.
- Autism spectrum disorder in children and adolescents: Evaluation and diagnosis – UpToDate.
- Autism spectrum disorder in children and adolescents: Pharmacologic interventions – UpToDate.
- Livro Clínica Psiquiátrica, volume 2, as grandes síndromes psiquiátricas – Medicina USP, HC-FMUSP, IPq-HCFMUSP.
- Avaliação e atendimento à pessoa com transtorno do espectro do autismo (TEA) – Secretaria de Saúde do Estado do Paraná.
- Um retrato do autismo no Brasil – Universidade de São Paulo (USP).
Autor(es)



