O que é a retina?
A retina é uma membrana sensível à luz localizada na parte posterior do olho. Ela é composta por multicamadas de neurônios primorosamente organizados de forma a converter fótons (unidades de energia de luz) em impulsos neurais que viajam para o cérebro.
Quando a luz passa pelo olho, o cristalino focaliza a imagem na retina, como se ela fosse uma tela de projeção. A retina converte essa imagem em sinais que são enviados ao cérebro por meio do nervo óptico. A retina funciona com a córnea, o cristalino e outras partes do olho e do cérebro para produzir uma visão normal.
A retina é, portanto, a estrutura ocular responsável pela captação da luz e formação das imagens. Em cada retina há cerca de 120 milhões de células fotorreceptoras, chamadas cones e bastonetes. Esses fotorreceptores retinais são algumas das células mais metabolicamente ativas do corpo.
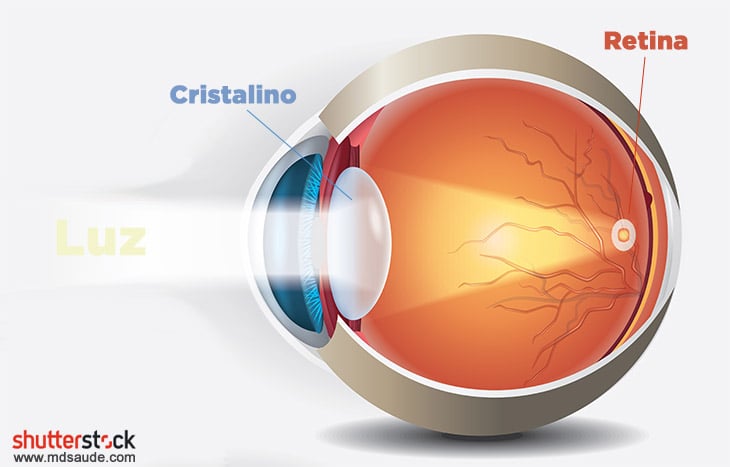
Os fotorreceptores chamados bastonetes detectam o movimento, fornecem visão em preto e branco e funcionam bem com pouca luz. Já os cones são responsáveis pela visão central, pela visão de cores e têm melhor desempenho em luz média e forte.
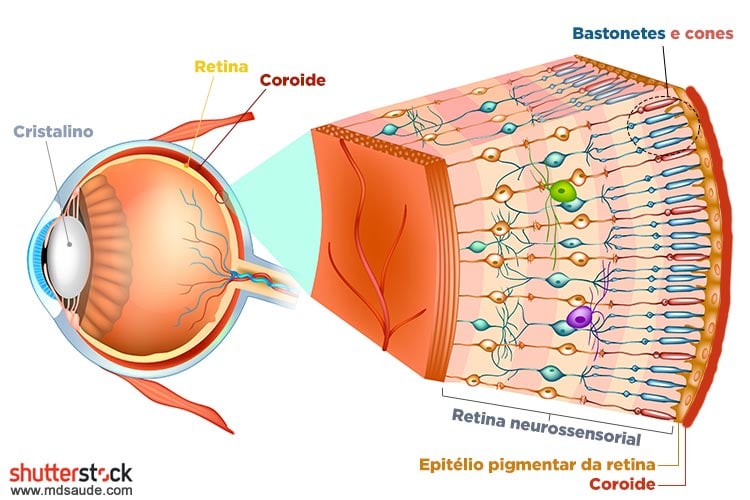
A parte neurosensorial da retina fica colada ao epitélio pigmentar da retina, que por sua vez fica acima da coroide (ver ilustração abaixo). A circulação da coroide tem a maior taxa de fluxo sanguíneo por centímetro cúbico de tecido no corpo humano e fornece um suprimento crítico de oxigênio para os fotorreceptores retinais.
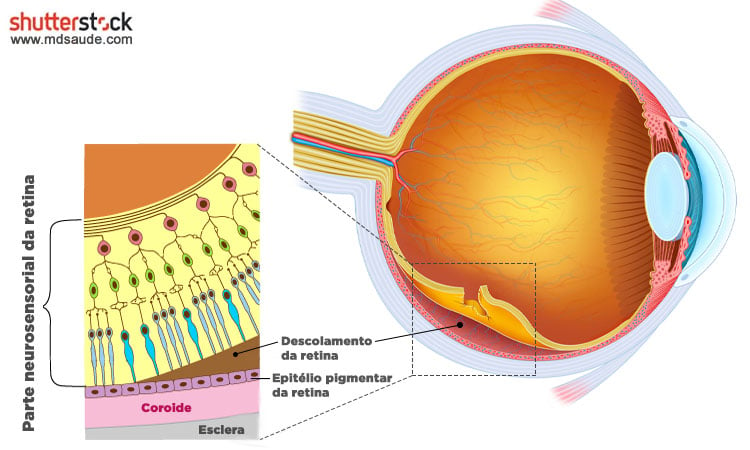
O que é o descolamento da retina?
O descolamento da retina ocorre quando as camadas da retina neurossensorial se separam do epitélio pigmentar da retina e da coroide. A separação da retina da circulação coroidal resulta em isquemia, com degeneração rápida e progressiva dos fotorreceptores.
A gravidade da degeneração de fotorreceptores e a perda de visão podem ser minimizados quando o diagnóstico e o tratamento são feitos rapidamente.
Sem tratamento, a maioria dos descolamentos de retina periféricos progride para envolver a retina central e levar à perda de visão permanente.
Tipos
Existem três tipos de descolamento de retina:
- Regmatogênico.
- Tracional.
- Exsudativo.
Descolamento de retina regmatogênico
Os descolamentos regmatogênicos são causados por um orifício ou rasgo na retina que permite que o fluido de dentro do olho, chamado vítreo, passe pela abertura e se acumule sob a retina.
O vazamento do vítreo separa a retina do epitélio pigmentar, fazendo com que ela se descole. Este é o tipo mais comum de descolamento de retina.
As áreas onde a retina se descola perdem o suprimento de sangue, deixam de receber oxigênio, entram em isquemia e param de funcionar, causando a perda de visão.
Essa forma de descolamento de retina é a mais comum em pessoas míopes ou com trauma ocular.
Descolamento retiniano tracional
Esse tipo de descolamento pode ocorrer quando um tecido cicatricial cresce na superfície da retina, contraindo o tecido, fazendo com que a retina se afaste da parte de trás do olho.
Este é a forma menos comum de descolamento. Geralmente afeta pessoas com diabetes mellitus. O diabetes mal controlado causa doença no sistema vascular da retina, provocando dano ao tecido normal e formação de cicatrizes.
Descolamento exsudativo
Nesse tipo de descolamento, um fluido purulento se acumula sob a retina, mas não há orifícios ou rasgos.
O descolamento exsudativo pode ser causado por degeneração macular relacionada à idade, lesões oculares, tumores, doenças inflamatórias ou infecciosas.
Causas e fatores de risco
O descolamento de vítreo posterior é uma das condições mais comuns que levam ao surgimento de rasgos ou buracos na retina.
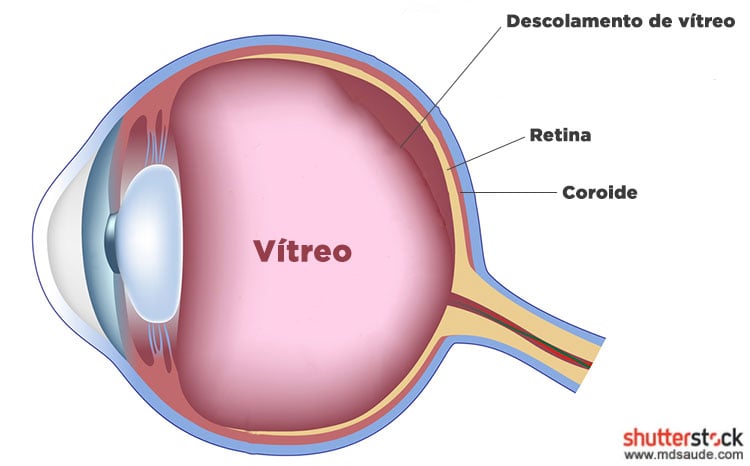
O vítreo é uma estrutura semelhante a um gel transparente que fica no interior do olho, colado à retina. Com o passar dos anos, o vítreo vai lentamente se tornando menos gelatinoso e mais líquido, sofrendo retração no seu volume.
O vítreo pode se decolar da retina, causando tracionamento da mesma. A retina ao ser tracionada pode sofrer um rasgo, criando as condições para o descolamento de retina regmatogênico.
O descolamento do vítreo é muito mais comum que o descolamento da retina e nem todos os pacientes com o primeiro evoluem para o segundo. Quando o descolamento do vítreo ocorre sem provocar lesão à retina, o paciente não apresenta maiores problemas visuais e não precisa de nenhum tratamento.
O descolamento de vítreo posterior é raro antes dos 40 anos, mas a sua prevalência aumenta progressivamente após os 50 anos.
Outros fatores que aumentam o risco de descolamento de retina são:
- Episódio anterior de descolamento de retina em um dos olhos.
- História familiar de descolamento de retina.
- Miopia elevada (geralmente acima de 3 graus).
- História de cirurgia ocular, como para tratamento de catarata, glaucoma ou miopia.
- História de lesão ocular grave, por trauma ou doenças dos olhos.
Sintomas
Quando ocorre descolamento do vítreo, o paciente pode notar pequenos pontos pretos flutuantes no campo de visão chamados moscas volantes. Fotopsia, que são flashes de luz, também podem ocorrer.
A presença de moscas volantes e fotopsia, principalmente quando surge de forma súbita, deve ser encarado como um sinal de alerta e um oftalmologista deve ser procurado para que ele possa fazer um mapeamento da retina e um ultrassom ocular para avaliar se houve dano à retina no momento do descolamento do vítreo.
Se houver sinais de rasgo na retina, a lesão deve ser tratada antes que evolua para um descolamento da retina.
Quando o paciente já apresenta descolamento de retina, ele começa a notar uma diminuição do campo de visão, como uma sombra ou cortina escura, no centro ou na periferia do campo visual.
A velocidade de progressão do descolamento de retina pode variar de poucos dias, no caso de rasgos grandes na retina, a semanas ou meses, nos casos de descolamentos não regmatogênicos.
O descolamento de retina não causa dor nem vermelhidão nos olhos.
Tratamento
Quando a laceração ou orifício na retina ainda não progrediu para descolamento, são duas as opções mais utilizadas para prevenir o descolamento de retina e preservar a visão:
- Cirurgia a laser (fotocoagulação): essa forma de tratamento é atualmente a mais utilizada. O oftalmologista direciona um feixe de laser para o olho através da pupila. O laser faz queimaduras ao redor da lesão da retina, criando cicatrizes que geralmente “unem” a retina ao tecido subjacente.
- Congelamento (criopexia): é uma forma de tratamento antiga e já em desuso. Após aplicar um anestésico local para anestesiar o olho, o cirurgião usa uma sonda de congelamento diretamente sobre a laceração. O congelamento causa uma cicatriz que ajuda a fixar a retina.
Ambos os procedimentos são realizados em regime ambulatorial. Após o tratamento, você será aconselhado a evitar atividades que possam perturbar os olhos, como correr, por algumas semanas.
Se a retina já tiver se descolado, o paciente precisará de uma cirurgia para repará-la, de preferência o mais breve possível.
O tipo de cirurgia que seu oftalmologista recomendará dependerá de vários fatores, incluindo a gravidade do descolamento.
A cirurgia mais utilizada atualmente é a vitrectomia via pars plana. Na vitrectomia, o oftalmologista remove o vítreo junto com qualquer tecido que esteja puxando a retina. Gás ou óleo de silicone são então injetados no espaço vítreo para ajudar a achatar a retina. Com o tempo, o gás será absorvido e o espaço vítreo se encherá de fluido corporal. Se o óleo de silicone foi usado, ele pode ser removido cirurgicamente meses depois.
Outras opções de tratamento disponíveis, mas que atualmente são menos utilizadas, são:
- Retinopexia pneumática: neste procedimento, o médico injeta uma bolha de gás na parte central do olho (na cavidade vítrea). A bolha empurra a área da retina que contém o orifício contra a parede do olho, interrompendo o fluxo de vítreo para o espaço atrás da retina. O médico também usa criopexia durante o procedimento para reparar a ruptura da retina. A bolha e o líquido vazado são naturalmente reabsorvidos pelo organismo com o tempo.
- Introflexão escleral: neste procedimento, o oftalmologista costura um pedaço de material de silicone na parte branca do seu olho (esclera) sobre a área afetada. Esse silicone provoca pressão no olho, reduzindo a tração na retina, permitindo que ela se reconecte à parede interna do olho.
Prevenção
Todo paciente com miopia acima de 3 graus deve fazer um mapeamento da retina anual para avaliar a presença de rasgos assintomáticos na retina.
O mapeamento da retina também está indicado para pacientes com trauma ocular, que vão realizar cirurgias oftalmológicas ou que apresentam moscas volantes e/ou fotopsia.
Ler no carro, no ônibus ou em qualquer outro veículo em movimento não é um fator de risco para descolamento de retina. Apesar dessa crença ser muito popular, isso não passa de mito.
Referências
- Retinal detachment – UpToDate.
- Detached Retina – American Academy of Ophthalmology.
- Retinal Detachment – National Eye Institute.
- Retinal Detachment – Medscape.
- Pars plana vitrectomy versus scleral buckling for repairing simple rhegmatogenous retinal detachments – The Cochrane database of systematic reviews.
- Ferri FF. Retinal detachment. In: Ferri’s Clinical Advisor 2019. Philadelphia, Pa.: Elsevier; 2019.
Autor(es)