¿Qué es el accidente isquémico transitorio?
Hace poco tiempo, el accidente isquémico transitorio (AIT), o ataque isquémico transitorio, se definía como un cuadro de afectación neurológico focal con una duración inferior a 24 horas. Es decir, era básicamente un cuadro de accidente cerebrovascular (ACV), cuyos síntomas desaparecían espontáneamente después de algunos minutos o horas.
La definición actual es un poco diferente. Según la American Heart Association y la American Stroke Association (AHA/ASA), el accidente isquémico transitorio, llamado popularmente de mini derrame, mini-ACV o microictus, es un episodio transitorio de disfunción neurológica causado por focos de isquemia en el cerebro, en la médula espinal o en la retina, sin que haya infarto cerebral agudo.
Explicando de forma más sencilla, el AIT surge cuando una región del sistema nervioso, habitualmente el cerebro, sufre una relevante, pero temporal, reducción del flujo sanguíneo, que es suficiente para causar isquemia (restricción del aporte de sangre y oxígeno), pero insuficiente para provocar infarto cerebral (muerte del tejido cerebral). El paciente con AIT presenta síntomas de ACV solamente durante un corto período de tiempo, generalmente no más de una hora. Cuando el flujo de sangre se restablece, los síntomas desaparecen espontáneamente.
La definición actual refuerza el concepto de que no hay infarto cerebral en el AIT. En consecuencia, llamar al AIT de mini-ACV o miniderrame acaba no siendo muy adecuado, pues puede pasar la idea equivocada de que el accidente isquémico transitorio es igual a un ACV leve o pequeño. Por definición, ACV y AIT son enfermedades diferentes, a pesar de compartir mecanismos fisiopatológicos similares, como veremos más adelante.
Al contrario de lo que ocurre en el AIT, para que haya un ACV, la reducción del aporte sanguíneo tiene que ser larga y grave lo suficiente para causar muerte de tejido cerebral. El área infartada ser grande o pequeña es irrelevante. Un pequeño ACV no deja de ser un ACV.
El accidente isquémico transitorio es, en realidad, una especie de pre-ACV. Se debe considerar el AIT como un aviso de que hay algún problema con la circulación de la sangre cerebral. Algunos datos obtenidos en estudios refuerzan esta tesis:
- Hasta el 10% de los pacientes que presentaron un AIT sufrirá un ACV dentro de los 3 meses.
- La mitad de los casos de ACV que surgen después de un AIT ocurre en los dos primeros días.
- En el plazo de 10 años, más de la mitad de los pacientes que tuvieron un episodio de AIT desarrollarán algún evento cardiovascular, generalmente un ACV o un infarto agudo del miocardio.
- Incluso con tratamiento adecuado, alrededor del 6% de los pacientes que tuvieron AIT acaba desarrollando un ACV en el plazo de un año. Un 12% en el plazo de dos años.
- El 15% de los pacientes con AVC atendidos en servicios de urgencia reporta un episodio reciente de AIT.
En este artículo hablamos exclusivamente sobre el ataque isquémico transitorio. Si buscas informaciones sobre el accidente cerebrovascular, visita a los siguientes enlaces:
¿Cómo surge?
El ataque isquémico transitorio surge cuando una determinada área del cerebro sufre isquemia temporal, es decir, durante un corto período de tiempo, parte del cerebro pasa a recibir menos sangre y oxígeno que lo necesario. Con menos oxígeno disponible, las neuronas no consiguen desempeñar sus funciones adecuadamente, produciendo así síntomas neurológicos.
La disminución del aporte de sangre al cerebro puede ser provocada por tres mecanismos:
- Embolia cerebral (AIT embólico): cuando un coágulo de sangre, generalmente originado del corazón o de la arteria carótida, viaja hasta el cerebro y se queda temporalmente ocluyendo el paso de sangre de una arteria cerebral.
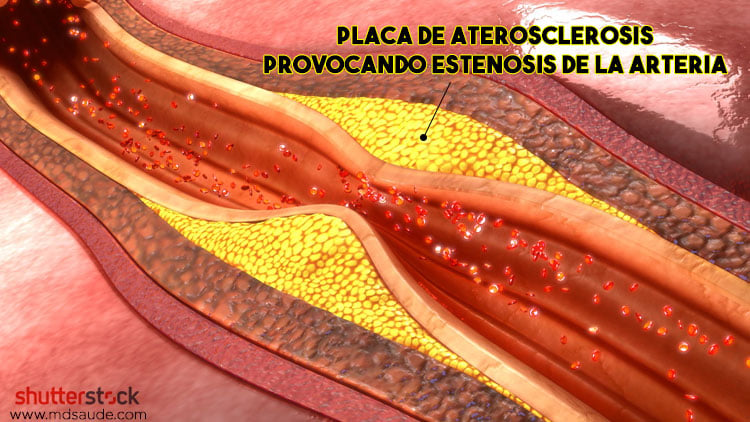
- Aterosclerosis de una arteria cerebral (AIT lacunar): cuando una arteria del cerebro queda parcialmente obstruida por placas de colesterol que se alojan en su pared.
- Estenosis de la arteria carótida (AIT por bajo flujo): cuando el flujo de sangre por la carótida queda severamente reducido, ya sea por aterosclerosis o disección de la arteria.
Explicamos la estenosis de la arteria carótida con detalles en el artículo: Estenosis de la Arteria Carótida.
Los tres principales mecanismos que conducen al AIT son los mismos del ACV. La única diferencia es que en el ataque isquémico transitorio ellos son temporales.
Factores de riesgo
Como presentan mecanismos fisiopatológicos similares, no es de extrañar que los factores de riesgo del AIT y del ACV sean prácticamente los mismos. Entre los más importantes podemos citar:
- Edad superior a 55 años.
- Historia familiar de enfermedades cardiovasculares
- Hipertensión arterial.
- Colesterol alto.
- Diabetes mellitus.
- Tabaquismo.
- Alcoholismo.
- Estilo de vida sedentario.
- Obesidad.
- Estenosis de la carótida.
- Fibrilación auricular.
- Uso de drogas, principalmente cocaína y heroína.
- Anemia falciforme.
- Enfermedad arterial periférica
Síntomas
Los signos y síntomas del ataque isquémico transitorio dependen de la arteria acometida, del tamaño del territorio por ella vascularizado y del mecanismo fisiopatológico detrás de la isquemia. Algunas características ayudan a dirigir la investigación:
- Los AIT de origen embólico son aquellos cuyos síntomas demoran más tiempo para revertir. Más del 80% de los AIT que duran más de 1 hora es de origen embólico.
- Los AIT que ocurren por el bajo flujo de la arteria carótida suelen durar pocos minutos, pero pueden ocurrir de forma repetida (una vez por semana o hasta varias veces al día).
- Los AIT lacunares suelen tardar menos de 1 hora y también pueden surgir de forma repetida. Los cuadros de ACV lacunar suelen ser precedidos por episodios repetidos de AIT lacunar.
Los síntomas posibles del ataque isquémico transitorio son:
- Pérdida de fuerza en toda una mitad del cuerpo (hemiplejia).
- Dificultad para hablar o articular las palabras (afasia).
- Dificultad para entender lo que otros dicen.
- Incapacidad de reconocer la propia enfermedad (anosognosia).
- Debilidad o entumecimiento de la mano, brazo, pierna, cara, lengua y o cara.
- Mareo y desequilibrio.
- Movimientos abruptos.
- Visión doble (diplopía).
- Pérdida total o parcial de la visión en uno de los ojos.
- Caída del párpado.
- Incapacidad de mirar hacia arriba.
- Súbita e intenso dolor de cabeza.
- Dificultad para caminar normalmente.
- Pérdida de la audición.
- Amnesia.
Riesgo de evolución para ACV
No hay forma segura de decir cuáles son los pacientes con AIT que evolucionan hacia un ACV. Sin embargo, existen algunas formas de estimar este riesgo. La más utilizada se llama puntuación ABCD².
Este puntaje, a pesar de tener algunos errores, fue diseñado para identificar a los pacientes con alto riesgo de accidente cerebrovascular isquémico en los primeros siete días después del ataque isquémico transitorio. La puntuación del ABCD² se registra de la siguiente forma
- Edad mayor o igual a 60 años = 1 punto.
- Hipertensión arterial en el momento de la atención del AIT (sistólica ≥140 mmHg o diastólica ≥90 mmHg) = 1 punto.
- Características clínicas: debilidad unilateral = 2 puntos; trastorno de habla aislado = 1 punto; otros síntomas = 0 puntos.
- Duración de los síntomas: más de 60 minutos = 2 puntos; 10 a 59 minutos = 1 punto; menos de 10 minutos = 0 puntos.
- Diabetes = 1 punto.
A partir de la suma de los puntos, podemos llegar a los siguientes resultados:
- 6 a 7 puntos: alto riesgo de accidente cerebrovascular en dos días (8%).
- 4 a 5 puntos: riesgo moderado de accidente cerebrovascular en dos días (4%).
- 0 a 3 puntos: bajo riesgo de accidente cerebrovascular en dos días (1%).
El paciente con el llamado “AIT en crecimiento”, es decir, dos o más episodios de AIT en una semana, debe ser considerado como de alto riesgo para accidente cerebrovascular, aunque tenga una puntuación en el ABCD² menor que 3.
Diagnóstico
Los pacientes con sospechas de accidente isquémico transitorio necesitan una evaluación neurológica urgente. Muchas veces, el paciente llega a la emergencia aún con los síntomas, siendo muy difícil hacer la distinción inmediata entre ACV y AIT.
El diagnóstico de ataque isquémico transitorio es clínico y se basa en la evaluación de los signos y el síntoma neurológicos. Como los síntomas del AIT son transitorios y altamente variables, no siempre es fácil establecer el diagnóstico.
La resonancia magnética o la tomografía computarizada del cráneo son importantes para descartar la presencia de infarto cerebral. Si el paciente presenta remisión espontánea de los síntomas y los exámenes de imagen no apuntan infarto, el diagnóstico de AIT se convierte en el más probable que de ACV.
La evaluación rápida por parte del neurólogo puede ayudar a prevenir futuros accidentes cerebrovasculares. Existen algunos procesos patológicos que originan el AIT y que pueden producir un ACV súbito si no son reconocidos y tratados. Ejemplos:
- Estenosis de la arteria carótida con más del 50% de obstrucción – Puede ser identificada a través de la ultrasonografía con doppler de las carótidas.
- Disección de la arteria carótida o vertebral – Puede ser identificada a través de la angioresonancia magnética o angiotomografía computarizada.
- Enfermedad aterotrombótica intracraneal – Puede ser identificada a través de la angioresonancia magnética o angiotomografía computarizada.
- Fibrilación auricular con riesgo de embolización – Puede ser identificada por el electrocardiograma y el ecocardiograma.
Tratamiento
No existe un tratamiento específico para el ataque isquémico transitorio, ya que los síntomas desaparecen espontáneamente después de un tiempo. El tratamiento, en realidad, se dirige a la prevención de un futuro ACV.
El tratamiento preventivo debe iniciarse, preferiblemente, dentro de las primeras 24 horas. Las estrategias actuales incluyen la utilización de medicamentos para controlar la presión arterial, reducir los niveles de colesterol con estatinas, terapia antitrombótica con aspirina y modificación del estilo de vida (perder peso, dejar de fumar y beber, practicar ejercicios, dieta sana, etc.). En los pacientes con fibrilación auricular, medicamentos anticoagulantes suelen estar indicados, tales como warfarina, apixabana, dabigatrana o rivaroxabana.
Los pacientes con estenosis de la carótida deben ser tratados con endarterectomía o angioplastia aún en las primeras dos semanas después del AIT. Explicamos cómo estos tratamientos se hacen en el artículo sobre estenosis de la arteria carótida.
Referencias
- Five-Year Risk of Stroke after TIA or Minor Ischemic Stroke – New England Journal of Medicine.
- Long-term survival and vascular event risk after transient ischaemic attack or minor ischaemic stroke: a cohort study – Lancet.
- The duration of symptoms in transient ischemic attack – Neurology.
- Stroke and transient ischaemic attack in over 16s: diagnosis and initial management – The National Institute for Health and Care Excellence (NICE).
- Guidelines for the Prevention of Stroke in Patients With Stroke and Transient Ischemic Attack – American Heart Association/American Stroke Association.
- Definition, etiology, and clinical manifestations of transient ischemic attack – UpToDate.
- Initial evaluation and management of transient ischemic attack and minor ischemic stroke – UpToDate.
- Differential diagnosis of transient ischemic attack and stroke – UpToDate.
Autor(es)
Médico graduado pela Universidade Federal do Rio de Janeiro (UFRJ), com títulos de especialista em Medicina Interna e Nefrologia pela Universidade Estadual do Rio de Janeiro (UERJ), Sociedade Brasileira de Nefrologia (SBN), Universidade do Porto e pelo Colégio de Especialidade de Nefrologia de Portugal.