Introdução
A raiva é uma zoonose (doença transmitida de animais para o homem) causada por um vírus. É uma das doenças mais graves que se tem conhecimento, com taxa de mortalidade de quase 100%. Nenhuma outra doença infecciosa tem taxa de mortalidade tão elevada.
Apesar da existência da vacina e da imunoglobulina, que ajudam a prevenir a raiva humana, ainda falecem de raiva anualmente aproximadamente 70.000 pessoas em todo o mundo.
Se você procura informações sobre os cuidados necessários com feridas provocadas por mordidas de cães, acesse o seguinte link: Mordida de cachorro – Cuidados e Tratamento.
O que é a raiva humana?
A raiva é uma grave doença infecciosa causada pelo vírus do gênero Lyssavirus, da família Rhabdoviridae, que leva ao óbito praticamente 100% dos pacientes contaminados. Desde o século XIX, porém, já existe vacina contra a raiva, sendo ela bastante efetiva em impedir o avanço da doença, caso administrada em tempo hábil.
A raiva é uma doença transmitida somente por animais mamíferos, geralmente através da mordida e inoculação do vírus presente na saliva dentro da pele.
O vírus da raiva tem atração pelas células do sistema nervoso, invadindo imediatamente os nervos periféricos após ser inoculado através da pele. Quando nos nervos, o vírus passa a se mover lentamente, cerca de 12 milímetros por dia, em direção ao sistema nervoso central. Ao chegar ao cérebro, o vírus causa a encefalite rábica, a temida complicação que leva os pacientes à morte.
Transmissão
A raiva é uma zoonose. O vírus é transmitido por mordidas e arranhaduras de mamíferos contaminados. Na maioria dos casos, a transmissão ocorre por meio de cães ou morcegos. Porém, vários outros mamíferos podem transmitir a doença, entre eles:
- Furão (ferrets).
- Raposas.
- Coiotes.
- Guaxinins.
- Gambás.
- Gatos.
- Macacos.
Mamíferos não carnívoros, como porco, vaca, cabra e cavalo, também estão associados a casos de raiva, mas estes são mais raros.
Coelhos e roedores pequenos, como esquilos, ratos, porquinho-da-índia e hamsters, não são transmissores usuais de raiva, não havendo na literatura médica relatos de casos de raiva humana transmitidos por eles. Animais não mamíferos, como lagartos, peixes e pássaros, NUNCA transmitem raiva.
Desde a implementação de programas de vacinação contra a raiva em cães e gatos, o número de casos de raiva humana despencou. Na Europa e nos EUA, por exemplo, o vírus da raiva circula atualmente mais em raposas e morcegos do que em cães, o que diminui o risco de exposição dos seres humanos.
Segundo dados do Ministério da Saúde, no período de 1990 a 2009, foram registrados no Brasil 574 casos de raiva humana, nos quais, até 2003, a principal espécie transmissora foi o cão. A partir de 2004, porém, o morcego passou a ser a principal fonte de transmissão de raiva no Brasil. Outras fontes de preocupação são cachorros-do-mato, raposas e primatas, como o sagui-comum ou sagui-de-tufo-branco (Callithrix jacchus).
Virtualmente, todos os casos de raiva humana são transmitidos por meio de mordidas de animais infectados. Como o vírus encontra-se presente na saliva dos animais contaminados, outra via de transmissão possível, mas bem menos comum, é via lambidas em mucosas, como a boca, ou feridas abertas. Aquele antigo hábito de oferecer feridas para cães lamberem, além de facilitar a infecção bacteriana da lesão, pode também ser uma fonte de contaminação de raiva.
Transmissão da raiva por arranhões
Arranhões podem transmitir raiva, mas isso é raro e depende de algumas condições específicas. A raiva é habitualmente transmitida pela saliva de um animal infectado, principalmente por meio de mordidas. Para que o vírus seja transmitido por um arranhão, é necessário que:
- A pata do animal esteja contaminada com saliva infectada: isso pode ocorrer, por exemplo, se o animal lambeu a pata logo antes de arranhar ou se entrou em contato com saliva de outro animal raivoso.
- O arranhão crie uma porta de entrada para o vírus: o vírus precisa penetrar na pele ou em mucosas para iniciar a infecção. Se o animal arranhar a pele e de alguma forma a saliva dele entrar em contato com a área lesionada, como através de uma lambida, por exemplo, há risco de transmissão.
Transmissão da raiva entre humanos
Não existe transmissão entre seres humanos, não havendo nenhum risco para familiares ou para a equipe médica que cuida dos pacientes*. A transmissão também não ocorre por objetos ou alimentos, uma vez que o vírus não sobrevive no meio ambiente, morrendo rapidamente quando exposto à luz solar ou quando a saliva contaminada seca. Não há casos, por exemplo, de transmissão da raiva através de frutas manipuladas por morcegos contaminados.
* Na verdade, há raros relatos na literatura médica de transmissão de raiva entre humanos, mas estes são casos isolados e mal documentados. A única forma de transmissão da raiva entre humanos devidamente documentada é através do transplante de órgãos, com doador infectado.
O contato com a pele íntegra não oferece risco, mesmo que o animal a lamba. Do mesmo modo, tocar em animais contaminados, como fazer carinho em cães ou apenas encostar a mão em um morcego, também não oferece risco de contaminação. O vírus só está presente para transmissão na saliva, não havendo risco de contaminação quando há contato com sangue, fezes ou urina de animais infectados.
Sintomas
O vírus da raiva tem atração pelo sistema nervoso central, alojando-se frequentemente no cérebro, após longa viagem pelos nervos periféricos.
A encefalite, inflamação do encéfalo, é o resultado da instalação e multiplicação do vírus no sistema nervoso central. Os sintomas da raiva são todos decorrentes deste acometimento do cérebro. São eles:
- Confusão mental.
- Desorientação.
- Agressividade.
- Alucinações.
- Dificuldade de deglutir.
- Paralisia motora.
- Espasmos musculares.
- Salivação excessiva.
Uma vez iniciados os sintomas neurológicos, o paciente evolui para o óbito em 99,99% dos casos.
A evolução da raiva pode ser dividida em 4 partes:
1) Incubação: o vírus se propaga pelos nervos periféricos lentamente. Desde a mordida até o aparecimento dos sintomas neurológicos costuma haver um intervalo de 1 a 3 meses. Mordidas na face ou nas mãos são mais perigosas e apresentam um tempo de incubação mais curto.
2) Pródromos: são os sintomas não específicos que ocorrem antes da encefalite. Em geral, é constituído por dor de cabeça, mal-estar, febre baixa, dor de garganta e vômitos. Pode haver também dormência, dor e comichão no local da mordida ou arranhadura.
3) Encefalite: é o quadro de inflamação do sistema nervoso central já descrito anteriormente.
4) Coma e óbito: ocorrem em média 2 semanas após o início dos sintomas.
Tratamento
Uma vez que o paciente tenha desenvolvido os sintomas da raiva, já não há tratamento eficaz. A taxa de mortalidade é de praticamente 100%. Existem relatos de alguns raros pacientes que sobreviveram à raiva após o uso das drogas antivirais ribavirina e amantadina (chamado protocolo Milwaukee). Esse tratamento, porém, foi testado em vários outros pacientes com sintomas de raiva e foi ineficaz.
Felizmente, embora a raiva seja quase 100% letal após o início dos sintomas, existe prevenção eficaz. A vacina e o tratamento profilático com imunoglobulinas (anticorpos) são altamente eficientes em impedir o desenvolvimento da doença, desde que administrados a tempo (detalharemos este tratamento mais adiante).
Cuidados iniciais
Em caso de mordida por qualquer mamífero, devemos lavar bem a ferida com água e sabão para evitar a contaminação pelas bactérias presentes na saliva dos animais. Depois desta primeira limpeza, o paciente deve procurar um centro médico para que a equipe de saúde possa avaliar se há necessidade de iniciar tratamento profilático (preventivo) com a vacinação contra raiva.
É importante também vacinar o paciente contra o tétano, caso a última vacinação tenha mais de 10 anos.
Se o animal for doméstico, é importante obter a caderneta de vacinação do mesmo, atestando sua imunização contra a raiva. Animais devidamente vacinados não são fontes de transmissão da raiva. Nestes casos, não há necessidade de iniciar qualquer tratamento, a não ser que o animal passe a apresentar sintomas da raiva poucos dias depois da mordida.
Em cães, gatos e furões, o tempo máximo de evolução da doença, desde o aparecimento do vírus na saliva até a morte, é de apenas 10 dias. Quando alguém é mordido ou arranhado por um destes animais, indica-se a observação do mesmo por até 10 dias. Se o animal não adoecer neste intervalo, é porque ele não estava contaminante no dia da mordida, não havendo, portanto, risco algum de raiva para o paciente.
Se o animal for um cão de rua, sem dono, ou selvagem, como um morcego ou raposa, é importante capturá-lo para que ele possa ser analisado por um veterinário, de modo a procurar sinais do vírus da raiva. Se a captura do animal não for viável, o tratamento profilático deve ser indicado, partindo do princípio de que este esteja contaminado com o vírus da raiva. Portanto, o tratamento deve ser iniciado o mais rápido possível, já que a profilaxia contra a raiva é considerada uma urgência médica.
Mordidas na cabeça ou no pescoço são bem mais graves por estarem próximas ao cérebro. Mãos e pés também são perigosos, pois são áreas com muita inervação, facilitando a chegada do vírus aos nervos periféricos. Nestes casos, o tempo de viagem do vírus até o encéfalo é bem mais curto do que o habitual, podendo o período de incubação ser de poucos dias. Estes pacientes devem receber tratamento profilático urgente, independente da situação do animal.
O mais importante é entender a gravidade da raiva. Não se deve nunca negligenciar uma mordida por animais. Não se baseie somente na aparência do animal para definir se este tem ou não raiva. Uma vez mordido, procure um posto de saúde para receber as orientações.
O tratamento contra a raiva é dividido em profilaxia pré-exposição e profilaxia pós-exposição. Falaremos um pouquinho sobre elas.
Profilaxia pré-exposição
A profilaxia pré-exposição é o tratamento preventivo para os indivíduos que ainda não foram expostos ao vírus. Ela é feita com a vacina contra raiva e só está indicada para indivíduos com alto risco de contaminação, como:
- Médicos veterinários.
- Biólogos.
- Agrotécnicos.
- Pessoas que trabalham em laboratórios de virologia.
- Pessoas que trabalham com animais silvestres.
- Pessoas envolvidas na captura e estudo de animais suspeitos de raiva.
- Pessoas que vão viajar para áreas onde ainda não há controle da raiva nos animais.
A vacina contra raiva é administrada em três doses, nos dias 0, 7 e 28. Duas semanas após o fim da vacinação, deve-se colher sangue para avaliar se houve resposta imunológica, com produção adequada de anticorpos.
A vacina contra a raiva pode ser administrada por via subcutânea ou intramuscular. A região glútea, porém, não costuma ser usada, pois resulta em níveis mais baixos de anticorpos que o desejado.
Profilaxia pós-exposição
A profilaxia pós-exposição é aquela feita somente após o indivíduo ter sofrido uma mordida de um mamífero.
Existem vários esquemas de tratamento profilático, envolvendo vacinas e imunoglobulinas. Dependendo da gravidade da lesão, o esquema pode incluir até 10 dias seguidos de vacinações diárias mais a administração de imunoglobulina. Todo paciente agredido por animais deve procurar um posto de saúde o mais rápido possível para receber orientações sobre o tratamento.
Segundo o Ministério da Saúde, a profilaxia pós-exposição pode ser resumida neste quadro:
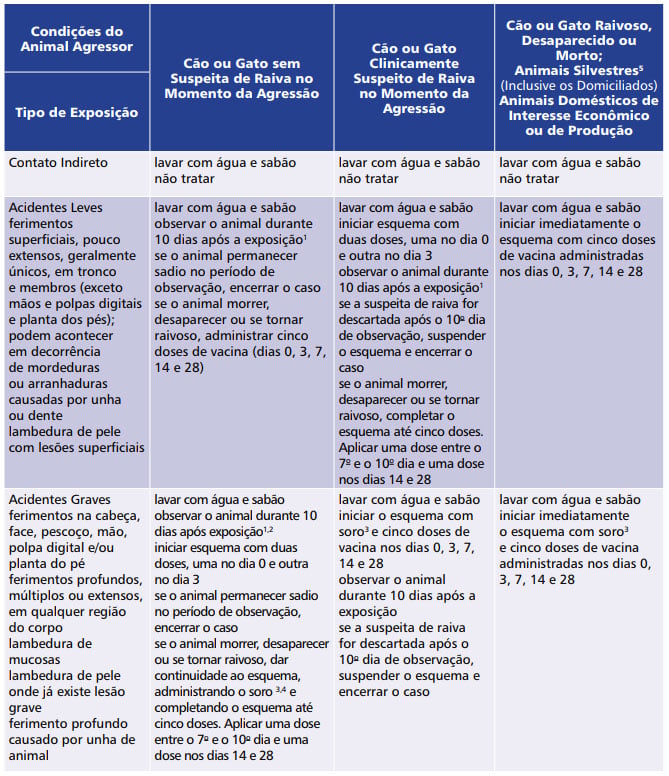
Para saber mais detalhes técnicos sobre a vacinação contra raiva, acesse as Normas técnicas de profilaxia da raiva humana do Ministério da Saúde.
Morcegos e raiva – Um caso à parte
Morcegos são animais habitualmente infectados pela raiva. Nos EUA, nos últimos 15 anos, mais de 90% dos casos de raiva foram causados por mordidas de morcego.
O grande problema é que a mordida pode passar despercebida, principalmente enquanto a vítima dorme. Por isso, é indicada profilaxia pós-exposição para todos que acordam e encontram um morcego em seu quarto, mesmo não havendo sinais de mordida. Como a raiva é muito letal, na dúvida, deve-se sempre assumir que a mordida aconteceu.
Referências
- Rabies – Centers for Disease Control and Prevention.
- Raiva: o que é, causas, sintomas, tratamento, diagnóstico e prevenção – Ministério da Saúde.
- Rabies – World Health Organization.
- Clinical manifestations and diagnosis of rabies – UpToDate.
- When to use rabies prophylaxis – UpToDate.
- Rabies – NIH – U.S. National Library of Medicine.
Autor(es)
Médico graduado pela Universidade Federal do Rio de Janeiro (UFRJ), com títulos de especialista em Medicina Interna e Nefrologia pela Universidade Estadual do Rio de Janeiro (UERJ), Sociedade Brasileira de Nefrologia (SBN), Universidade do Porto e pelo Colégio de Especialidade de Nefrologia de Portugal.


