¿Qué es la diabetes tipo 1?
La diabetes mellitus tipo 1 (DM1), también llamada diabetes juvenil, es una enfermedad crónica que surge cuando el páncreas se encuentra enfermo y produce poca o ninguna insulina.
La insulina es una hormona que actúa permitiendo la entrada de glucosa (azúcar) dentro de las células, donde ellas son utilizadas como combustible para generar energía para el cuerpo. Sin insulina, la glucosa no consigue entrar en las células y acaba quedando acumulada en la sangre, llevando a un cuadro llamado hiperglucemia.
La hiperglicemia es extremadamente maléfica al organismo, provocando a largo plazo la lesión de varios tejidos y órganos.
A pesar de ser más común en niños y adolescentes, la diabetes tipo 1 también puede surgir en adultos.
Causas
En la mayoría de los casos, la diabetes tipo 1 es una enfermedad de origen autoinmune, en la que los anticuerpos del propio paciente atacan y destruyen parte del páncreas, específicamente las células productoras de insulina, conocidas como células beta de los islotes de Langerhans.
Para entender lo que es una enfermedad autoinmune, lee: Enfermedades autoinmunes.
El proceso autoinmune de destrucción de las células beta del páncreas ocurre en individuos genéticamente susceptibles y probablemente es desencadenado por uno o más agentes ambientales, como algunos tipos de virus.
El proceso de destrucción es lento y demora de varios meses a algunos años hasta que se produzca daño celular suficiente para que la producción de insulina se vuelva escasa.
Hay dos picos en la incidencia de la diabetes: el primero ocurre entre los 4 y 7 años y el segundo entre los 10 y 14 años.
En resumen, el paciente ya nace con las alteraciones genéticas que favorecen el surgimiento de la diabetes tipo 1, desarrolla los autoanticuerpos en los primeros años de vida y solamente va a presentar la enfermedad incluso en el medio para el final de la infancia.
La diabetes tipo 1 de origen autoinmune se llama tipo 1A. Hay todavía la diabetes tipo 1B, que es más rara, también ocurre por destrucción de las células beta del páncreas, pero el origen es desconocido, no habiendo autoanticuerpos involucrados en la génesis de la enfermedad.
¿La diabetes tipo 1 es hereditaria?
La historia familiar es relevante, pero no es estrictamente necesaria. El riesgo de que un niño desarrolle diabetes tipo 1 es:
- 0,4%, si no hay antecedentes familiares.
- 1 a 4%, si la madre es diabética tipo 1.
- 3 a 8%, si el padre es diabético tipo 1.
- 2 a 6%, si uno de los hermanos tiene DM1.
- 30%, si ambos padres tienen la enfermedad.
- 30% si un hermano gemelo univitelino (idéntico) tiene la enfermedad.
En los casos de diabetes mellitus tipo 2 (DM2), la herencia es un factor de riesgo mucho más fuerte, con más del 75% de los pacientes que presentan antecedentes familiares positivos.
¿Cuál es la diferencia entre la diabetes tipo 1 y la diabetes tipo 2?
Al contrario de lo que ocurre en la mayoría de los casos de diabetes tipo 1, la diabetes mellitus tipo 2 no tiene origen autoinmune y ocurre principalmente en adultos que son obesos, sedentarios y con historial familiar positivo.
La DM2 es un tipo de diabetes que ocurre por una acción deficiente de la insulina en la circulación sanguínea. El páncreas produce insulina, pero los tejidos no reconocen su presencia, impidiendo que la glucosa pueda entrar dentro de las células, un proceso conocido como resistencia a la insulina.
Para más informaciones sobre la diabetes tipo 2, lee: ¿Qué es diabetes mellitus?
Síntomas
Los síntomas de la diabetes tipo 1 suelen ser provocados por la hiperglucemia. Son ellos:
- Sede excesiva.
- Cansancio.
- Micción frecuente.
- Pérdida del control de la vejiga durante el sueño (volver a hacer pis en la cama).
- Pérdida de peso.
- Visión borrosa.
- Hambre frecuente.
- Irritación.
- Infecciones frecuentes
- Lenta cicatrización de las heridas.
- Mal aliento.
Cetoacidosis diabética
En algunos niños, la primera señal de la diabetes puede ser una complicación conocida como cetoacidosis diabética.
Sin insulina, las células no reciben la cantidad adecuada de glucosa y necesitan utilizar las existencias de grasa del cuerpo como fuente de energía. La quiebra de las grasas genera sustancias ácidas, llamadas cuerpos cetónicos, como el β-hidroxibutirato y el acetoacetato.
El exceso de cetoácidos provoca la caída del pH sanguíneo, pudiendo acidificar la sangre hasta niveles fatales, por lo que la cetoacidosis se considera una emergencia médica. Cerca del 80% de las muertes de niños y adolescentes diabéticos son provocadas por cuadros de cetoacidosis.
La cetoacidosis suele surgir cuando la glucosa se encuentra muy descontrolada, generalmente con valores superiores a 500 mg /dl. Sus signos y síntomas más comunes son:
- Náuseas.
- Vómitos.
- Dolor abdominal.
- Confusión mental.
- Postración.
- Dificultad respiratoria.
- Coma.
Para más informaciones sobre los síntomas de la diabetes, lee: 10 primeros síntomas de la diabetes.
Complicaciones
Con el paso de los años, la hiperglicemia crónica puede provocar lesiones en varios tejidos del cuerpo. Entre los órganos más afectados están el corazón, los vasos sanguíneos, los nervios, los ojos y los riñones.
La tasa y la gravedad de las complicaciones están directamente relacionadas con los niveles de azúcar en la sangre (glucemia). A largo plazo, cuanto más descontrolada es la glucemia y cuanto más antigua es la diabetes, mayor es el riesgo de que aparezcan múltiples enfermedades.
Son varias las complicaciones de la diabetes tipo 1, algunas directamente ligadas a la hiperglucemia crónica, otras relacionadas con las restricciones que la enfermedad provoca. Entre las más comunes, podemos citar:
- Enfermedad arterial coronaria (angina).
- Infarto agudo del miocardio.
- ACV.
- Hipertensión arterial.
- Lesión de las arterias de los miembros inferiores: puede causar obstrucción grave de los vasos sanguíneos de las piernas y necesidad de amputación del miembro.
- Neuropatía diabética: lesión de los nervios periféricos, habitualmente de los pies y piernas, provocando hormigueo, entumecimiento, quemazón o dolor.
- Daños a los nervios del tracto gastrointestinal, llevando a problemas como náuseas, vómitos, diarrea o estreñimiento.
- Disfunción eréctil.
- Nefropatía diabética: lesión de los riñones, provocando insuficiencia renal crónica y pérdida de grandes cantidades de proteínas en la orina.
- Retinopatía diabética: lesión de los vasos sanguíneos de la retina, pudiendo causar ceguera.
- Complicaciones en el embarazo: preeclampsia, aborto espontáneo, muerte fetal y defectos congénitos.
- Depresión.
- Trastornos alimentarios, como bulimia y anorexia nervosa.
- Infecciones de repetición, como candidiasis vaginal y infección urinaria.
- Retraso en el crecimiento.
- Surgimiento de otras enfermedades autoinmunes: tiroiditis autoinmune y enfermedad celíaca son las más comunes.
Diagnóstico
El diagnóstico del DM1 se realiza a través de la dosificación sanguínea de la glucemia o de la hemoglobina glicosilada.
Se necesitan dos exámenes de sangre, recogidos en días diferentes, con al menos uno de los tres criterios listados a continuación:
- Glucemia en ayunas por encima de 126 mg/dl.
- Glucemia en cualquier momento del día por encima de 200 mg /dl.
- Hemoglobina glicosilada (HbA1c) mayor que el 6,5%.
Una vez diagnosticada la diabetes, el endocrinólogo puede también investigar la presencia de autoanticuerpos en la sangre.
Explicamos el diagnóstico de la diabetes con más detalles en los artículos:
- ¿Cómo se diagnostica la diabetes mellitus?
- Hemoglobina glicosilada – Qué es, valores normales y cómo bajar.
Tratamiento
No existe cura para la diabetes tipo 1. El tratamiento tiene como objetivo el control de la glucemia a largo plazo a fin de reducir la incidencia de las complicaciones.
El control de la glucemia se realiza a través de varios enfoques, siendo los más importantes:
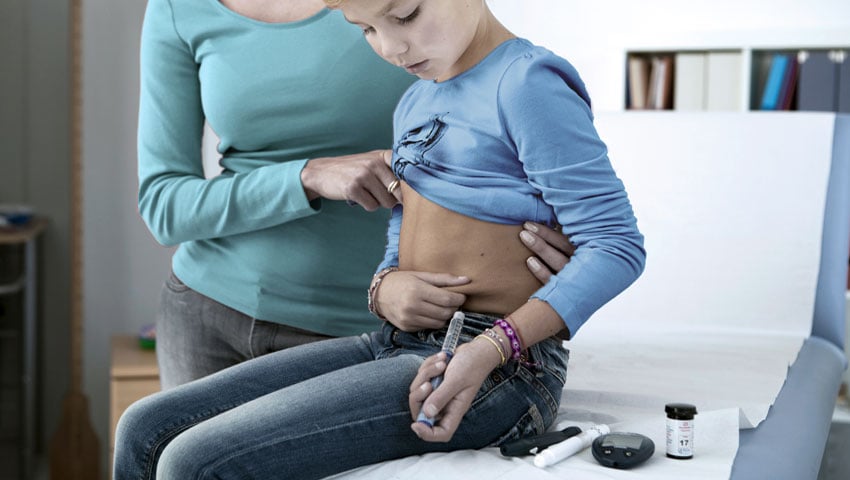
- Administración regular de insulina (hasta 6 veces al día).
- Control de la dieta.
- Monitoreo frecuente de la glucemia por parte del paciente.
- Práctica de ejercicios físicos.
El objetivo del tratamiento es mantener el valor de la hemoglobina glicosilada por debajo del 7%. Para ello, el paciente debe procurar mantener la glucemia antes de las comidas entre 80 y 130 mg / dl y después de las comidas por debajo de 180 mg / dl.
Si los valores están descontrolados, la dieta y la dosis de la insulina deben ser reevaluadas.
Tratamiento de la diabetes con insulina
Como en la diabetes tipo 1 el páncreas produce poca o ninguna insulina, los pacientes necesitan sustituir la insulina natural por insulina artificial, que puede ser administrada por medio de inyecciones regulares a lo largo del día o a través de una bomba de insulina.
El nivel de insulina administrado debe ser cuidadosamente definido de acuerdo con la dieta y los hábitos de ejercicio del paciente. Las cantidades insuficientes pueden no controlar la glucemia y aumentar el riesgo de complicaciones, mientras que las cantidades excesivas pueden provocar hipoglucemia.
Los tipos de insulina más utilizados son:
Insulina de acción rápida: tiene inicio de acción de aproximadamente 15 minutos, alcanza el pico en 1 hora y continúa funcionando por 2 a 4 horas.
Tipos: insulina glulisina (Apidra), insulina lispro (Humalog) e insulina aspártica (NovoLog)
Insulina regular o de acción corta: tiene inicio de acción de aproximadamente 30 minutos después de la inyección, alcanza un pico alrededor de 2 a 3 horas y es eficaz por aproximadamente 3 a 6 horas.
Tipos: Humulin R, Novolin R.
Insulina de acción intermediaria: tiene inicio de acción de aproximadamente 2 a 4 horas, alcanza el pico de 4 a 12 horas y es eficaz durante aproximadamente 12 a 18 horas.
Tipos: NPH (Humulin N, Novolin N).
Insulina de acción prolongada: alcanza el torrente sanguíneo varias horas después de la inyección y tiende a disminuir los niveles de glucosa de forma bastante uniforme a lo largo de un período de 24 horas.
Tipos: insulina detemir (Levemir) e insulina glargina (Lantus).
Referencias
- Epidemiology, presentation, and diagnosis of type 1 diabetes mellitus in children and adolescents – UpToDate.
- Complications and screening in children and adolescents with type 1 diabetes mellitus – UpToDate.
- Management of blood glucose in adults with type 1 diabetes mellitus – UpToDate.
- Symptoms & Causes of Diabetes – National Institute of Diabetes and Digestive and Kidney Diseases (NIDDK).
- Type 1 Diabetes – Centers for Disease Control and Prevention (CDC).
- Diagnosis of Diabetes – New England Journal of Medicine.
Autor(es)
Médico graduado pela Universidade Federal do Rio de Janeiro (UFRJ), com títulos de especialista em Medicina Interna e Nefrologia pela Universidade Estadual do Rio de Janeiro (UERJ), Sociedade Brasileira de Nefrologia (SBN), Universidade do Porto e pelo Colégio de Especialidade de Nefrologia de Portugal.