Introducción
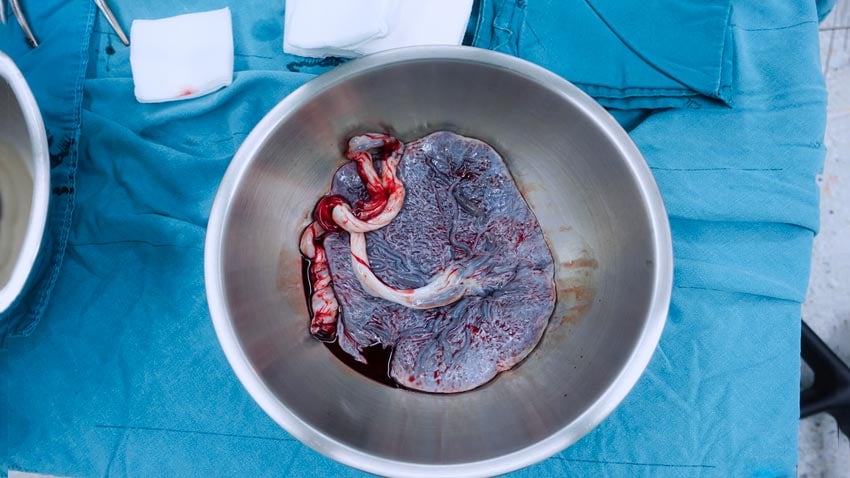
El desprendimiento prematuro de placenta (DPP), también conocido como desprendimiento de placenta o abrupción placentaria, es una complicación poco frecuente, pero grave del embarazo en la que la placenta se desprende parcial o totalmente del útero antes del momento del parto.
El PPD es un problema potencialmente mortal, ya que la pérdida de contacto entre la placenta y el útero no solo puede privar al bebé de oxígeno y nutrientes, sino que también puede causar sangrado, lo que provoca una pérdida masiva de sangre de la madre.
En este artículo vamos a explicar lo que es el desprendimiento prematuro placentario, cuáles son las causas, los síntomas y las opciones de tratamiento.
¿Qué es el desprendimiento prematuro placentario?
La placenta es un órgano materno-fetal que solo existe durante el embarazo. Su función principal es proporcionar oxígeno y nutrientes al feto mediante el intercambio de sangre con la madre.
La placenta tiene dos caras, una que está pegada a la pared del útero, conectada a cientos de vasos sanguíneos maternos, y otra dedicada al feto, que es donde se conecta el cordón umbilical. Así, la placenta actúa como un puente entre la circulación sanguínea de la madre y del feto.
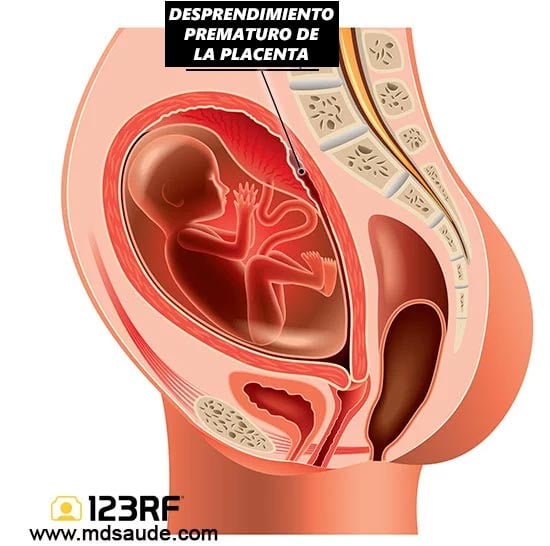
En condiciones normales, la placenta sólo debería desprenderse del útero cuando el bebé ya ha nacido. Mientras el bebé está dentro del útero, él necesita la placenta para “respirar” y “alimentarse”.
Por ello, llamamos desprendimiento de placenta a la situación en la que parte de la placenta se desprende de la pared uterina durante el embarazo.
Obviamente, la porción de la placenta que se ha desprendido deja de recibir la sangre de la madre. La salud del feto en esta situación pasa a depender de la capacidad de transferencia de sangre del resto de la placenta aún adherida al útero. Como se puede imaginar, cuanto mayor sea el desprendimiento de la placenta, mayor será el riesgo de sufrimiento del feto.
El desprendimiento prematuro de la placenta suele ir acompañado de una hemorragia vaginal. Sin embargo, la sangre resultante del desprendimiento puede quedar atrapada entre la pared uterina y la placenta, sin que pueda salir al exterior a través de la vagina. En estos casos, el desprendimiento de la placenta puede progresar silenciosamente, lo que supone un gran peligro para la madre y el bebé.
Causas
Las causas del desprendimiento de la placenta aún no se conocen del todo. Sabemos que los traumatismos abdominales pueden ser una de las razones, pero solo una pequeña proporción de todas las DPP (alrededor del 9 % de los casos) están relacionadas con acontecimientos mecánicos repentinos, como un traumatismo abdominal cerrado, una rápida descompresión uterina o una aceleración-desaceleración del útero, como suele ocurrir en los accidentes automovilísticos.
Aunque no podemos explicar en detalle los mecanismos fisiopatológicos que conducen al desprendimiento prematuro de la placenta, ya conocemos varios de sus factores de riesgo. Los más importantes son:
- Hipertensión arteria: alrededor del 40 % de los casos de DPP ocurren en mujeres embarazadas hipertensas.
- Preeclampsia o eclampsia: embarazadas con preeclampsia tienen hasta 5 veces más riesgo de tener desprendimiento de la placenta.
- Uso de cocaína: el consumo de cocaína aumenta el riesgo de placenta abrupta en hasta 10 veces.
- Tabaquismo: las gestantes que fuman tienen unas 2,5 veces más de posibilidades de padecer DPP (lea también: Enfermedades del cigarrillo y cómo dejar de fumar).
- Desprendimiento prematuro en embarazo anterior: el más importante factor de riesgo para la abrupción placentaria es ya haber tenido un desprendimiento de placenta en un embarazo previo. En estas gestantes, el riesgo de placenta abrupta es 12 veces mayor.
- Rotura temprana de la bolsa de agua: durante el embarazo, el feto está dentro de la bolsa amniótica, que es una especie de bolsa llenada por líquido amniótico. La rotura de la bolsa antes de la hora del parto es un relevante factor de riesgo para DPP, ya que el rápido vaciamiento del líquido causa súbita descompresión del útero, favoreciendo su desprendimiento.
- Edad superior a 40 años: Cuanto mayor sea la edad de la mujer embarazada, mayor será el riesgo de desprendimiento de la placenta. El desprendimiento prematuro de la placenta es mucho más frecuente en las mujeres embarazadas de más de 40 años, pero el riesgo empieza a aumentar a partir de los 35 años.
- Disturbios de la coagulación sanguínea: cualquier condición que perjudique la capacidad de la sangre coagular aumenta el riesgo de desprendimiento de la placenta.
- Amniocentesis: una de las posibles complicaciones de la amniocentesis, un procedimiento médico en que se retira una muestra de líquido amniótico para su análisis, es la ocurrencia de sangrado retroplacentario, lo que aumenta el riesgo de desprendimiento de la placenta.
- Embarazo gemelar: la súbita descompresión uterina después del nacimiento del primer bebé puede causar el desprendimiento de la placenta mientras el segundo bebé está todavía dentro del útero.
Síntomas
El desprendimiento de la placenta suele producirse en el último trimestre del embarazo, especialmente en las últimas semanas antes del parto.
Los signos y síntomas clásicos del desprendimiento de placenta son:
- Sangrado vaginal: 80%.
- Dolor abdominal o lumbar: 70%.
- Contracciones uterinas fuertes y frecuentes: 35%.
El 80% de las mujeres embarazadas con DPP presentan sangrado vaginal. Sin embargo, también hay casos de desprendimiento en los que la sangre queda retenida entre la placenta y el útero y no se exterioriza a través de la vagina. Estos casos son más peligrosos, ya que la hemorragia puede ser voluminosa y la embarazada acaba por no darse cuenta.
Por lo tanto, la cantidad de sangre que sale de la vagina no se corresponde necesariamente con la cantidad real de sangre que se pierde. Es perfectamente posible que la madre entre en shock circulatorio debido a una pérdida masiva de sangre sin que haya un sangrado vaginal relevante.
Complicaciones
El desprendimiento placentario puede ocasionar graves problemas tanto para la madre como para el bebé.
Para la madre, el desprendimiento de la placenta puede causar:
- Shock circulatorio debido a la pérdida de sangre.
- Cambios de la coagulación de la sangre (coagulación intravascular diseminada).
- Anemia severa que requiere transfusión de sangre.
- Fallo renal y de otros órganos.
Después del nacimiento del bebé, es probable que el lugar donde la placenta estaba pegada permanezca sangrando. Si no se puede controlar este sangrado, la extirpación quirúrgica del útero (histerectomía) puede ser necesaria.
Para el bebé, el desprendimiento de la placenta puede llevar a:
- Sufrimiento fetal: privación de oxígeno y nutrientes.
- Nacimiento prematuro.
- Muerte fetal.
Clasificación
Se puede clasificarse el DPP en 4 clases, según su gravedad:
Clase 0 – DPP asintomático
La clase 0 ocurre cuando el embarazo transcurre sin problemas y el médico descubre que hubo un desprendimiento de la placenta después del parto al observar la existencia de coágulos de sangre adheridos a la placenta.
Clase 1 – DPP Leve (aproximadamente un 48 % de los casos)
Se clasifican como clase 1 los casos en que el sangrado vaginal es nulo o solamente discreto, el útero no se presenta contraído y no hay cambios en el ritmo cardíaco o en la presión arterial de la madre. También, en estos casos, no hay ningún grado de sufrimiento para el feto.
Los niveles de fibrinógeno, que es una prueba que ayuda a identificar problemas en la coagulación, son normales en la clase 1.
Clase 2 – DPP moderado (aproximadamente un 27 % de los casos)
Se clasifican como clase 2 los casos en que el sangrado vaginal está ausente o es moderado, el útero se contrae moderadamente, la madre tiene aumento de su ritmo cardíaco y la presión arterial puede presentar episodios de caída cuando la paciente está de pie. En estos casos, el bebé muestra signos de sufrimiento fetal.
Los niveles sanguíneos de fibrinógeno suelen estar reducidos.
Clase 3 – DPP severo (aproximadamente un 24 % de los casos)
Se clasifican como clase 3 los casos en que el sangrado vaginal está ausente o intenso, el útero se contrae, la madre presenta shock circulatorio y el feto evoluciona para la muerte.
Los niveles de fibrinógeno son muy bajos y la madre suele presentar dificultades para coagular la sangre.
Diagnóstico
El diagnóstico del DPP se realiza a través de los resultados clínicos, pero exámenes de imagen y de laboratorio pueden ser utilizados para reforzar la sospecha clínica.
La presencia de sangrado vaginal asociado con dolor abdominal y un útero muy rígido al examen ginecológico habla fuertemente a favor de la separación de la placenta. Anormalidades de la frecuencia cardíaca fetal, hipotensión materna o signos de coagulación intravascular diseminada (hemorragia, anemia, fibrinógeno bajo y cambios en las pruebas de coagulación) aumentan aún más la posibilidad del diagnóstico.
La ecografía es útil para identificar hematoma retroplacentario y para excluir otros problemas que pueden también cursar con sangrado vaginal y dolor abdominal.
Tratamiento
La conducta ante un desprendimiento placentario varía según la severidad del cuadro, la edad gestacional del feto y las condiciones clínicas de la madre del bebé.
En caso de feto fallecido
Si el desprendimiento placentario ha sido serio y el feto no ha resistido, el nacimiento debe ser inducido para evitar que ocurran complicaciones. Si la madre está clínicamente estable, el parto puede ser vaginal. Si la madre está inestable, el parto se realiza por cesárea.
En caso de un feto vivo, pero con signos de sufrimiento
La conducta médica correcta es inducir el trabajo de parto a través de una cesárea. No existe tratamiento para la placenta volver a unirse al útero, así que si el bebé está en peligro de muerte debido a la privación de oxígeno, la única solución es quitarlo tan pronto como sea posible del útero, sin importar la edad gestacional. Si el embarazo tiene menos de 34 semanas, el bebé va a necesitar invariablemente permanecer en la unidad de cuidados intensivos neonatal en los primeros días de vida.
En el caso de un feto vivo, de más de 34 semanas y sin signos de sufrimiento
Si el embarazo tiene menos de 34 semanas, lo más seguro es inducir el trabajo de parto a corto plazo, incluso si el bebé no muestra signos de sufrimiento en ese momento. Desprendimientos pequeños pueden convertirse súbitamente en grandes desprendimientos.
En casos de DPP leve, con un episodio de sangrado mínimo y aislado, que no vuelve a repetirse, y ausencia de otros signos y síntomas de gravedad, algunos obstetras intentan llevar el embarazo hasta la semana 37.
En el caso de un feto vivo, de menos de 34 semanas y sin signos de sufrimiento
Si la madre y el feto están bien, el desprendimiento es pequeño y no hay ningún signo de hemorragia continua, la conducta más utilizada es la hospitalización de la madre para la vigilancia. Se administran corticoides para acelerar la maduración pulmonar fetal, que aumenta la probabilidad de supervivencia caso haya un parto prematuro inducido en las próximas semanas.
Mientras que la madre y el bebé estén bien, el obstetra intentará llevar el embarazo lo más cerca posible de la 37.ª semana.
Referencias
- Placental abruption: Pathophysiology, clinical features, diagnosis, and consequences – UpToDate.
- Placental abruption: Management – UpToDate.
- Abruptio Placentae – Medscape.
- Placental Abruption (Abruptio Placentae) – NCBI – StatPearls.
- William’s Obstetrics 24th Ed. Cunningham, F. Gary, et al.
Autor(es)
Médico graduado pela Universidade Federal do Rio de Janeiro (UFRJ), com títulos de especialista em Medicina Interna e Nefrologia pela Universidade Estadual do Rio de Janeiro (UERJ), Sociedade Brasileira de Nefrologia (SBN), Universidade do Porto e pelo Colégio de Especialidade de Nefrologia de Portugal.