O que é a nefropatia diabética?
Chamamos de nefropatia diabética ou doença renal diabética a lesão dos rins provocada pelo diabetes mellitus.
A doença renal diabética surge em 25 a 30% dos diabéticos. Ela é uma complicação tão comum, que atualmente é a principal causa de insuficiência renal crônica e de pacientes em hemodiálise no mundo.
Infelizmente são poucos os indivíduos diabéticos que têm consciência deste diagnóstico. Nos EUA, por exemplo, estima-se que quase metade dos pacientes com doença renal crônica avançada provocada pelo diabetes não saibam que apresentam algum envolvimento renal.
Mecanismo de lesão renal
O diabetes mellitus é uma doença crônica caracterizada pela incapacidade do organismo em processar adequadamente a glicose (ou açúcar) ingeridos nas refeições.
Os tipos mais comuns de diabetes são o diabetes mellitus tipo 1 (DM1) e o diabetes mellitus tipo 2 (DM2). De forma simplificada, podemos dizer que no tipo 1 há falta da produção de insulina, enquanto no tipo 2 há insulina, mas seu funcionamento é insuficiente. Nos dois casos, a consequência é a mesma: aumento dos níveis de glicose no sangue (hiperglicemia).
Quando o diabetes não é tratado adequadamente, a hiperglicemia pode, com o tempo, afetar o funcionamento normal de alguns órgãos, como o coração, os olhos, os nervos e os rins.
No caso dos rins, o diabetes pode provocar doença renal crônica (DRC), na qual ocorre um comprometimento irreversível e progressivo da função renal, até chegar ao ponto em que os rins funcionam tão mal que há necessidade de iniciar diálise.
A hiperglicemia provoca uma série de alterações que provocam dano celular, resultando em inflamação, alterações vasculares intra-renais e, em última análise, substituição do tecido renal saudável por fibrose (tecido cicatricial não funcionante). Estas modificações renais acabam por levar também ao desenvolvimento de hipertensão arterial.
Todos os nossos órgãos são compostos por unidades básicas de funcionamento: temos os neurônios no cérebro, os hepatócitos no fígado, os alvéolos no pulmão, etc. Nos rins, a unidade básica é o néfron.
Cada rim possui cerca de um milhão de néfrons. Essas unidades microscópicas são as responsáveis pela filtração do sangue e por alguns hormônios produzidos pelos rins. Cada néfron é composto por um glomérulo e seu respectivo túbulo renal. O glomérulo é basicamente um emaranhado de vasos sanguíneos muito finos e que contém poros, como se fosse uma peneira microscópica.
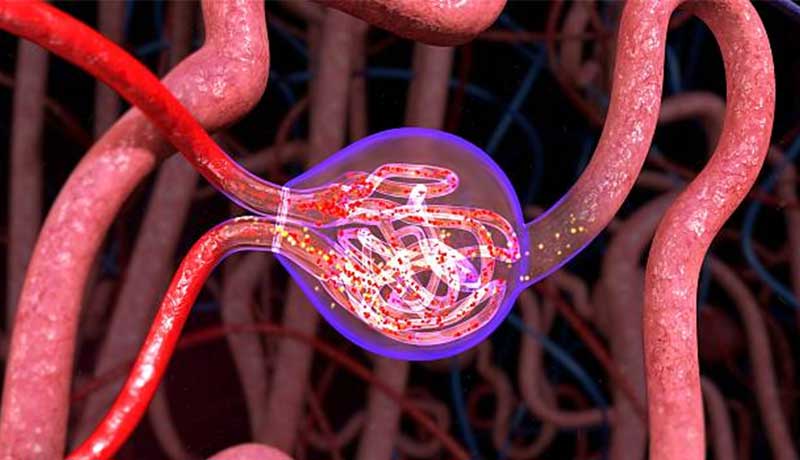
Nas fases iniciais da doença, as mudanças na vascularização renal provocam o que chamamos de hiperfiltração glomerular. Isto significa que a parte do rim onde ocorre a filtração – os glomérulos – passam a receber sangue com uma pressão muito elevada, o que aos poucos acaba por danificar essa estrutura.
Sendo o glomérulo parte essencial para o processo de filtração do sangue e consequentemente para a produção de urina, é de se esperar que a perda do funcionamento normal dos glomérulos se traduza em perda do funcionamento normal dos rins.
Para além da perda de função, também ocorrem mudanças na estrutura dos néfrons, de forma que os poros contidos nos glomérulos “se esgarçam”, permitindo a passagem e eliminação de substâncias que normalmente não estariam na urina, como a albumina, um tipo de proteína. A presença constante de albumina na urina (albuminúria) é, portanto, indicativo de lesão renal (para saber mais sobre a perda de proteínas e albumina na urina, leia: Proteinúria e urina espumosa).
Doença renal no diabetes tipo 1 e no diabetes tipo 2
Ainda não está muito claro se há alguma diferença na evolução e na incidência da nefropatia diabética entre os diabéticos do tipo 1 e do tipo 2.
No diabetes tipo 2, a doença renal raramente ocorre antes dos 40 anos de idade. Nos adultos mais velhos é preciso também levar em conta o efeito deletério da hipertensão arterial sobre a função renal – muito frequentemente associada ao diabetes – e do próprio processo natural de envelhecimento dos rins, que podem contribuir em graus variáveis para o declínio da taxa de filtração dos rins.
Os poucos estudos que se dedicaram a avaliar a incidência de nefropatia diabética entre os diabéticos tipo 1 e tipo 2 revelaram que a perda de função renal foi mais frequente nos pacientes com diabetes tipo 2. No entanto, esse achado não se confirmou quando foi observada a taxa de doentes que evoluíram para diálise. Neste caso, em uma avaliação de mais de 1 milhão de pacientes realizada na Austrália, houve maior incidência de doença renal crônica terminal, isto é, com necessidade de diálise, nos diabéticos tipo 1.
A exceção ocorre nos casos de diabetes tipo 2 em adultos jovens, em que se verifica um aumento significativo do percentual que evolui para doença renal terminal em comparação com os diabéticos tipo 1 na mesma faixa etária.
Fatores de Risco
Existem vários fatores de risco que contribuem para o desenvolvimento de doença renal crônica em pacientes com diabetes. Alguns são modificáveis e outros fazem parte das características do indivíduo.
Fatores de risco não modificáveis
Idade: quanto mais idoso for o indivíduo, maiores são os riscos de haver comprometimento renal pelo diabetes. Isso ocorre em parte pelo próprio processo natural de envelhecimento renal, assim como pela presença de outras doenças que podem contribuir para o comprometimento da função renal a longo prazo, como a hipertensão arterial.
Duração de doença: o acúmulo de anos e décadas de exposição do corpo aos efeitos do diabetes elevam as chances de ocorrerem as alterações que levam ao declínio lento e progressivo da função renal.
Se por um lado os idosos têm mais risco de desenvolver nefropatia diabética, por outro, pessoas que desenvolvem diabetes muito cedo têm mais anos disponíveis para a doença agir e provocar lesão nas estruturas dos rins.
Etnia: nos EUA, pacientes latinos, indígenas e negros apresentam maior taxa de progressão da nefropatia diabética até a fase terminal de doença renal. O mesmo acontece com a população aborígene no Canadá e na Austrália. As condições socioeconômicas desses grupos parecem ter papel relevante para essa diferença étnica.
Sexo: apesar da incidência da doença renal diabética ser maior nas mulheres do que nos homens, são os pacientes do sexo masculino que apresentam pior prognóstico renal. Esta diferença ainda não tem uma explicação clara.
História familiar: pessoas com familiares que sofram de diabetes, DRC, nefropatia diabética ou hipertensão arterial estão sob maior risco de desenvolver doença renal diabética.
Genética: há pessoas com diabetes mal controlado ao longo de anos e que possuem outros fatores de risco mas nunca irão desenvolver doença renal diabética.
A existência de famílias com múltiplos membros afetados, bem como a incidência aumentada em determinados grupos étnicos e raciais é mais um indício de que a predisposição genética é importante. Existem diversas linhas de estudo que investigam quais são os genes potencialmente envolvidos no desenvolvimento da DRC, já tendo sido identificadas mais de 100 variantes genéticas.
Fatores de risco modificáveis
Hiperglicemia: sem dúvida, o fator de risco mais importante para o desenvolvimento de nefropatia diabética é a hiperglicemia. Existem fartas evidências de que o controle adequado do diabetes reduz o risco de complicações da doença em outros órgãos. Nos rins, há menor incidência e menor velocidade de progressão da doença renal diabética quando o paciente consegue manter seu diabetes mellitus bem controlado.
Obesidade: a DRC acontece mais frequentemente e se desenvolve mais rapidamente em pacientes obesos. Mesmo sem estar associada à diabetes mellitus, a obesidade está relacionada ao surgimento de doença renal, na forma de uma condição chamada Glomerulopatia Associada à Obesidade.
Essa doença é semelhante à doença renal diabética em muitos aspectos. No tecido renal verificam-se as mesmas alterações em cerca de 40% dos pacientes obesos não diabéticos, mas o mais comum é as duas doenças coexistirem.
Tabagismo: verifica-se aumento do risco de nefropatia diabética nos fumantes, além de poderem apresentar comprometimento da função renal devido a um efeito direto do tabagismo nos rins, mesmo na ausência de diabetes.
Dislipidemia: a presença de alterações nos níveis de colesterol e triglicerídeos, particularmente aumento dos triglicerídeos e do LDL e redução do HDL estão associadas a aumento do risco de desenvolver DRC em diabéticos tipo 1 e tipo 2.
Hipertensão: existe uma relação direta entre o controle da pressão arterial e o risco de eventos adversos renais. Uma pressão sistólica maior que 140mmHg foi relacionada ao agravamento da doença renal em diversos estudos, de forma consistente (leia: Quais são os valores normais da pressão arterial?)
Lesão renal aguda: episódios de insuficiência renal aguda, independente da causa, estão relacionados a aumento do risco de doença renal crônica. Estes eventos agudos acabam por provocar processos de restauração inadequados ocasionando doença crônica. Caso o indivíduo já apresente doença renal diabética, a lesão aguda pode acelerar a progressão da doença para a fase terminal.
Condição socioeconômica: a incidência de doença renal terminal é quatro vezes e meia maior entre populações em que mais de 25% das pessoas vivem abaixo da linha de pobreza. Os motivos são vários e incluem: difícil acesso a consultas médicas, custo de medicamentos e do transporte, analfabetismo ou falta de compreensão de orientações médicas, resultando em uso incorreto da medicação, falta de saneamento básico e menor acesso a alimentação saudável e de qualidade.
História Natural da Doença
A história natural clássica da nefropatia diabética costuma envolver os seguintes passos:
- Inicialmente, ocorre hiperfiltração glomerular.
- A hiperfiltração progride para albuminúria e hipertensão arterial.
- Finalmente, perda de função renal e doença renal crônica.
Entretanto, nem sempre a doença se desenvolve desta forma. Hoje em dia já se sabe que a albuminúria não é necessariamente um indicador inicial de nefropatia diabética, mas sim um processo dinâmico e flutuante que pode progredir, regredir e desaparecer em momentos diferentes à medida que a doença renal avança.
Sabemos inclusive que a disfunção renal pode anteceder o aparecimento da albuminúria, ou se instalar e progredir até a necessidade de diálise sem nunca se verificar albuminúria em simultâneo. Nos últimos anos assistiu-se a uma redução da incidência de albuminúria e a um aumento da perda de função renal como única manifestação da doença renal diabética.
Contudo, está bem estabelecido que a presença de albuminúria mantida, especialmente em quantidades significativas, estão associadas a um pior prognóstico renal, com maior velocidade de progressão da insuficiência renal crônica até a fase terminal, bem como aumento do risco de doença cardiovascular.
Sintomas
Na maior parte das vezes as alterações relacionadas à doença renal diabética são assintomáticas, especialmente nas fases iniciais da doença. Há muitos mais achados laboratoriais do que sintomas clínicos nos primeiros anos de nefropatia diabética.
O diagnóstico definitivo da doença renal diabética só pode ser feito através da biópsia renal, porém muitas vezes na prática médica podemos presumi-lo, com base em dados clínicos.
Para o diagnóstico clínico da doença renal diabética, é preciso que três elementos estejam presentes:
- Presença de albuminúria, redução da função renal, ou ambas.
- Diabetes já com vários anos de doença ou presença de retinopatia diabética (lesão dos vasos da retina pelo diabetes, identificada através do exame de fundo de olho).
- Ausência de outras doenças que também possam causar insuficiência renal crônica ou proteinúria.
Vamos falar um pouco sobre esses três elementos.
Presença de albuminúria, redução da função renal, ou ambas
Estas alterações devem estar presentes e manter-se por pelo menos três meses para garantir que não estejam relacionadas a uma situação aguda potencialmente reversível.
Diagnóstico de albuminúria: a presença de albuminúria pode ser estimada utilizando a dosagem de albumina e creatinina na primeira urina da manhã ou em uma amostra aleatória de urina. Este método é o mais utilizado na prática clínica, por ser simples, rápido e fácil de ser realizado. Outra possibilidade é quantificar a albuminúria em um exame chamado urina de 24 horas.
São considerados diagnósticos os seguintes resultados:
- Presença de albumina em um valor igual ou superior a 30 mg/dia em urina de 24 horas.
- Presença de índice albumina-creatinina em um valor ou igual ou superior a 30 mg/g em amostra de urina.
A albuminúria é posteriormente subdividida em moderadamente aumentada (previamente chamada de microalbuminúria) ou significativamente aumentada (previamente chamada de macroalbuminúria), de acordo com valores encontrados.
- Albuminúria moderadamente aumentada: de 30 a 300mg/g em amostra de urina ou de 30 a 300mg/dia em urina de 24 horas.
- Albuminúria significativamente aumentada ou proteinúria: > 300mg/g em amostra de urina ou > 300mg/dia em urina de 24 horas.
Diversas situações podem causar aumento transitório da albuminúria sem nenhuma doença renal subjacente, como diabetes descompensada, realização de exercício físico, infecção urinária e insuficiência cardíaca descompensada, por exemplo. Desta forma, um valor positivo de albuminúria deve ser confirmado em duas ou três amostras em um período de três a seis meses, antes do diagnóstico ser firmado.
Diagnóstico de redução da função renal: A função renal pode ser estimada utilizando fórmulas matemáticas que levam em conta o valor da creatinina no sangue, bem como a idade, o gênero e a etnia do indivíduo.
O valor obtido a partir das equações é chamado de taxa de filtração glomerular estimada (TFGe) e representa o volume de sangue que é filtrado num determinado período de tempo, sendo expressa em mililitros/minuto. Considera-se diminuição da função renal quando a TFG estimada a partir da creatinina no sangue encontra-se abaixo dos 60ml/min.
Diabetes de longa duração ou presença de retinopatia diabética
O diabetes tipo 1 costuma dar sintomas logo no início da doença, por isso o diagnóstico costuma ser feito precocemente, logo nos primeiros anos ou meses após abertura da doença.
Considera-se, portanto, que sejam necessários pelo menos cinco anos desde o diagnóstico do diabetes para que haja tempo suficiente para o surgimento de nefropatia diabética.
No entanto, se o paciente apresenta retinopatia diabética, mesmo que a duração do diabetes seja curta, pode-se considerar que já existe doença renal porque as alterações que levam à retinopatia pelo diabetes são as mesmas que vão levar à nefropatia pelo diabetes.
Em contrapartida, o diabetes tipo 2 costuma não dar sintomas no início da doença e os pacientes podem passar muitos anos sem diagnóstico, especialmente se não frequentarem um médico generalista nem fizerem exames de forma habitual.
Desta forma, quando se trata de diabetes tipo 2, considera-se que no momento do diagnóstico, os pacientes já tenham tido tempo suficiente de alterações metabólicas para provocar lesão renal, pois os mesmos já podem ter facilmente mais de 5 anos de doença silenciosa.
Ausência de outras doenças que também possam causar insuficiência renal crônica ou proteinúria
É importante lembrar que pessoas diabéticas também podem sofrer de outras enfermidades que acometem os rins. Determinadas doenças autoimunes, como lúpus, doenças infecciosas, como HIV ou sífilis, ou doenças primárias do rim, como as glomerulopatias, podem provocar perda de função renal e albuminúria, mas o tratamento de cada uma delas é completamente diferente, sendo extremamente importante que se faça o diagnóstico diferencial entre elas.
Na nefropatia diabética, além da presença de albuminúria, não existem habitualmente outras alterações significativas na urina. O EAS, ou exame simples de urina, geralmente não está alterado. Entretanto, nos casos de proteinúria muito aumentada, pode haver hematúria microscópica.
Papel da Biópsia Renal
Nas situações em que não é possível, a partir dos dados clínicos e laboratoriais, chegar-se a um diagnóstico, a biópsia renal está indicada.
A biópsia renal fornece dados importantes não só para o diagnóstico, mas também em termos do prognóstico da doença renal em causa.
Uma característica clássica da doença renal diabética encontrada na biópsia renal é uma lesão chamada nódulos de Kimmelstiel-Wilson, que eventualmente também pode aparecer na biópsia renal de pacientes obesos e/ou fumantes.
Rastreio
Em todos os pacientes diabéticos é recomendado que se faça um rastreio anual incluindo a dosagem da creatinina no sangue e a pesquisa de albuminúria em exame de urina, seja por urina de 24 horas ou uma amostra.
Nos diabéticos tipo 1, o rastreio para doença renal diabética deve iniciar-se 5 anos após o início do diabetes, enquanto os pacientes com diabetes tipo 2 devem fazer o rastreio desde o momento do diagnóstico.
Tratamento
O objetivo do tratamento da doença renal diabética é reduzir ao máximo os valores de albuminúria/proteinúria, bem como desacelerar a evolução da doença renal crônica até as fases mais avançadas.
Isso pode ser alcançado através de medicamentos específicos e alterações do estilo de vida, como emagrecimento, parar de fumar, controlar o colesterol e exercícios físicos.
Explicamos os tratamentos da nefropatia diabética com mais detalhes no artigo: Tratamento da doença renal no diabetes mellitus.
Referências
- Diabetic kidney disease: Pathogenesis and epidemiology – UpToDate.
- Diabetic kidney disease: Manifestations, evaluation, and diagnosis – UpToDate.
- Diabetic kidney diseases revisited: A new perspective for a new era – Molecular metabolism.
- Diabetic Kidney Disease: Diagnosis, Treatment, and Prevention – American Family Physician.
- Diabetic Kidney Disease: Challenges, Progress, and Possibilities – Clinical journal of the American Society of Nephrology : CJASN.
- Trends in Incidence of ESKD in People With Type 1 and Type 2 Diabetes in Australia, 2002-2013 – American journal of kidney diseases.
- Diabetic kidney disease – Nature reviews. Disease primers.
- Diretrizes da Sociedade Brasileira de Diabetes (SBD) – 2015
Autor(es)
Médica graduada pela Universidade Federal do Rio de Janeiro (UFRJ), com títulos de especialista em Medicina Interna pela Universidade Federal do Rio de Janeiro (UFRJ) e pela Universidade do Porto. Nefrologista pela Universidade Estadual do Rio de Janeiro (UERJ) e pelo Colégio de Nefrologia de Portugal.