O que são a síndrome de Stevens-Johnson e a necrólise epidérmica tóxica?
A síndrome de Stevens-Johnson e a necrólise epidérmica tóxica (também conhecida como síndrome de Lyell) são duas doenças semelhantes, que ocorrem por uma grave reação imunológica, habitualmente após o uso de certos medicamentos. Ambas são uma espécie de reação alérgica grave.
Ambas são reações idiossincráticas, ou seja, ocorrem raramente, de forma aguda e imprevisível. Elas não são exatamente um efeito colateral do medicamento, pois a reação é imprevisível e ocorre não por um problema específico do fármaco, mas por uma característica do sistema imunológico do indivíduo.
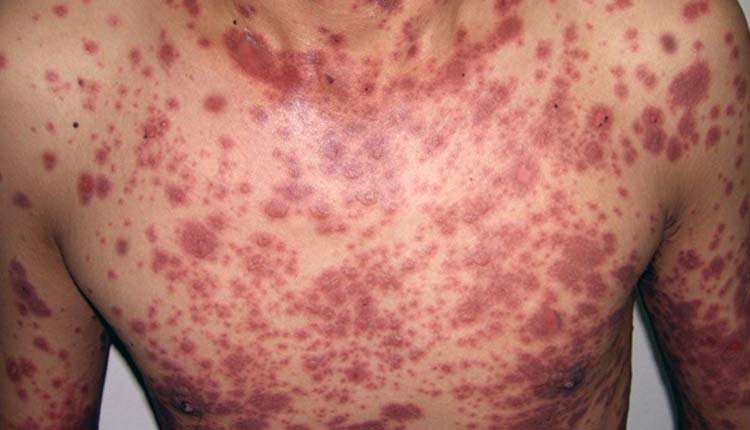
A síndrome de Stevens-Johnson e a necrólise epidérmica tóxica ocorrem em aproximadamente 1 em cada 1 milhão de pessoas e envolvem habitualmente a pele e as mucosas. Essas reações são caracterizadas por febre e erupções cutâneas, que podem levar à necrose e extenso descolamento da camada mais superficial da pele (explicaremos os sintomas com mais detalhes logo abaixo).
A síndrome de Stevens-Johnson e a necrólise epidérmica tóxica são uma emergência médica, que devem ser tratadas em ambiente hospitalar.
Diferenças
A síndrome de Stevens-Johnson e a necrólise epidérmica tóxica se distinguem pela gravidade e pelo percentual da superfície corporal atingida.
A síndrome de Stevens-Johnson é a forma menos grave, com uma descamação da pele limitada a menos de 10% da superfície corporal.
A necrólise epidérmica tóxica, ou síndrome de Lyell, é a forma mais grave da doença, envolvendo mais de 30% da área da superfície corporal. Quanto mais extenso for o envolvimento da pele, maior é o risco de complicações e de morte.
As mucosas são afetadas quase 100% em ambos os casos, normalmente em dois ou mais locais distintos ao mesmo tempo, como mucosa dos olhos, boca, vias aéreas ou órgãos genitais.
A síndrome de Stevens-Johnson tem uma mortalidade de cerca de 3% enquanto que na necrólise epidérmica tóxica a mortalidade chega a 30% dos casos.
Causas
Na imensa maioria dos casos, a síndrome de Stevens-Johnson e a necrólise epidérmica tóxica são desencadeadas por algum medicamento. Nas crianças, medicamentos também são a principal causa, mas não é incomum que o gatilho seja uma infecção.
Raramente ambas as reações podem ser desencadeadas por contato com produtos químicos, vacinação, existência de tumores, consumo de ervas naturais ou alimentos.
Mais de 200 medicamentos já foram descritos como possíveis desencadeadores das duas doenças, mas a maioria dos casos ocorre após o uso de uma das seguintes drogas:
- Ácido Valproico.
- Alopurinol.
- Amitiozona.
- Amoxicilina.
- Ampicilina.
- Barbitúricos.
- Carbamazepina.
- Fenilbutazona.
- Fenobarbital.
- Hidantoína.
- Lamotrigina.
- Nevirapina.
- Piroxicam.
- Sulfadiazina.
- Sulfadoxina.
- Sulfassalazina.
- Trimetoprim-sulfametoxazol (cotrimoxazol).
No caso de infecções, a pneumonia causada pela bactéria Mycoplasma pneumonia parece ser uma das causas mais comuns. Outras infecções possíveis de desencadear um quadro de síndrome de Stevens-Johnson ou necrólise epidérmica tóxica são:
- HIV.
- Influenza.
- Herpes simples.
- Herpes zoster e catapora.
- Difteria.
- Hepatite.
Cabe aqui alertar, mais uma vez, que ambas as reações são muito raras. Apenas 1 em 1 milhão de pessoas irá desenvolver reação do tipo Stevens-Johnson a uma dessas drogas ou infecções.
Sintomas
Nos casos causados por drogas, que são a maioria, os sintomas geralmente iniciam-se entre 1 e 3 semanas após a exposição ao medicamento.
O quadro inicia-se com uma infecção inespecífica, podendo parecer um quadro inicial de gripe, com febre, dor de garganta, tosse e ardência ou coceira nos olhos. Cerca de 3 dias depois surgem as primeiras lesões na pele.
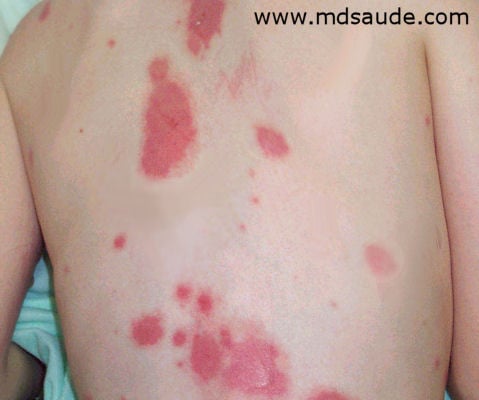
As lesões de pele geralmente começam como máculas eritematosas (traduzindo: manchas avermelhadas). No Stevens-Johnson as máculas são mais arredondadas, podendo a região central ser mais arroxeada. Na necrólise epidérmica tóxica as machas são mais difusas, atípicas e com bordas menos demarcadas.
Em ambas as doenças, as máculas podem ser bem dolorosas. As lesões são habitualmente distribuídas de forma simétrica, começando sobre a face e tórax antes de se espalhar para outras áreas. O couro cabeludo é tipicamente poupado.
As máculas evoluem para bolhas. Dentro de poucos dias, a pele começa a sofrer necrose, soltando-se e descamando-se. A descamação progride rapidamente por dois a três dias e, em seguida, se estabiliza. Na necrólise epidérmica tóxica pode haver casos fulminantes, nos quais 100% da epiderme se descola em questão de horas.
As mucosas estão envolvidas em mais de 90% dos casos de síndrome de Stevens-Johnson e necrólise epidérmica tóxica. Tipicamente, pelo menos duas mucosas são afetadas ao mesmo tempo. Crostas e úlceras dolorosas podem ocorrer em qualquer superfície mucosa, como olhos, bocas, laringe, faringe e órgãos genitais.
Nos casos mais graves, órgãos internos podem ser afetados, como coração, pulmão, rins e fígado. A lesão ocular pode levar à cegueira. Quando não o faz, geralmente deixa algum tipo de sequela na visão.
A doença costuma durar de duas a quatro semanas. A pele demora mais ou menos este mesmo tempo para crescer novamente, porém, cicatrizes, machas e irregularidades podem ser permanentes. Pelos e unhas também podem crescer de forma irregular nas áreas afetadas.
Quanto mais extensas forem as lesões de pele e mucosa, maior é o risco de morte, pois o paciente fica muito susceptível a infecções oportunistas e sepse (leia: O que é sepse?), já que a pele é a nossa principal proteção contra germes do ambiente.
Tratamento
O primeiro passo é retirar o agente causador da doença. Qualquer remédio novo deve ser imediatamente suspenso. Quanto mais cedo a droga for suspensa, melhor é o prognóstico.
O paciente com síndrome de Stevens-Johnson e, principalmente, necrólise epidérmica tóxica deve ser tratado como se fosse alguém que sofreu queimaduras extensas e graves. Alguns hospitais possuem áreas para tratar grandes queimados. É nestes setores que o paciente deve ficar internado.
O tratamento é de suporte, consistindo-se em manter o paciente vivo enquanto a pele não se recupera e a extensa reação inflamatória não desaparece. Deve-se manter o paciente sempre bem hidratado com soros (a ausência de pele provoca grave desidratação) e todas as feridas da pele e das mucosas devem ser tratadas cuidadosamente, se necessário, com retirada cirúrgica das áreas com necrose.
O uso de corticoides ainda é controverso, mas pode ser usado se reação for detectada em fases iniciais.
A droga que desencadeou o quadro de síndrome de Stevens-Johnson ou necrólise epidérmica tóxica não pode nunca mais ser usada nestes pacientes.
Referências
- Stevens-Johnson syndrome and toxic epidermal necrolysis: Pathogenesis, clinical manifestations, and diagnosis – UpToDate.
- Stevens-Johnson syndrome and toxic epidermal necrolysis: Management, prognosis, and long-term sequelae – UpToDate.
- Stevens-Johnson Syndrome – StatPearls – NIH.
- Stevens-Johnson Syndrome and Toxic Epidermal Necrolysis – JAMA.
Autor(es)
Médico graduado pela Universidade Federal do Rio de Janeiro (UFRJ), com títulos de especialista em Medicina Interna e Nefrologia pela Universidade Estadual do Rio de Janeiro (UERJ), Sociedade Brasileira de Nefrologia (SBN), Universidade do Porto e pelo Colégio de Especialidade de Nefrologia de Portugal.